У детей, не достигших десятилетнего возраста, заболевание “пузырчатка вирусная” встречается довольно часто. Оно является инфекционным и, что легко определить по названию, имеет вирусную природу. Передается от больных детей здоровым вирусом Коксаки − одной из разновидностей энтеровирусов.
Обычно развитие заболевания проходит в легкой форме с незначительными симптомами, но без правильного лечения могут появиться длительно текущие осложнения, особенно у маленького ребенка. Вспышки заболевания чаще приходятся на межсезонье, так как мороз и жара способны уничтожить вирус.
Что такое пузырчатка и причины появления болезни у детей?
Заболевание вирусная пузырчатка является вирусным поражением организма, в результате чего на кожных покровах появляются волдыри, которые могут быть как небольшого размера, так и в совокупности с другими образованиями покрывать большую часть тела.
Вирусная пузырчатка имеет свойство появляться также на слизистых оболочках, внутри образования содержится мутная жидкость.
Заразиться ребенок может в общественных местах, после чего еще некоторое время быть носителем вируса и заражать окружающих.
Заболевание может возникнуть по следующим причинам:
- Ослабленный иммунитет;
- Употребление лекарственных препаратов;
- Патология врождённого типа;
- Сбои в гормональном фоне;
- Неправильное соблюдение личной гигиены ребенка;
- Неправильное питание, которое не обеспечивает полноценное поступление в организм всех необходимых витаминов;
- Сбои в обмене веществ;
- Заболевания нервной системы.
Заболевание вызывается вирусом Коксаки, имеющее свойство быстро поражать организм и вызывать неприятные симптомы схожие с простудой.
Профилактика
Контакты здоровых детей с больным ребенком необходимо полностью исключить. У заболевшего малыша должна быть своя посуда, отдельная постель, личное полотенце. Игрушки необходимо дезинфицировать; надо чаще проветривать комнату и проводить в ней влажную уборку. Сыпь обязательно обрабатывать только в перчатках, после испражнений для обмывания малыша использовать антисептическое мыло.
Важно приучать детей к соблюдению правил личной гигиены. А самой надежной профилактикой этого вирусного заболевания станет закаливание малыша и другие действия по укреплению иммунитета. Тогда ему не будет грозить ни повторное заражение пузырчаткой, ни другие инфекционные заболевания.
Пути передачи инфекции
Данным видом вирусного заболевания можно заразиться практически в любом общественном месте.
Наиболее часто выделяют следующие способы заражения вирусной пузырчаткой:
- Воздушно – капельным путем — чаще всего при посещении общественных мест, таких как детский сад и школа;
- При контактах с предметами обихода, к которым ранее прикасался инфицированный человек.
Таким образом, необходимо отметить, что не длительный контакт здорового ребенка с инфицированным человеком, может стать причиной заражения вирусной пузырчаткой.
Особенно часто дети заражаются вирусной пузырчаткой при отсутствии необходимой обработки продуктов питания, и отсутствия мыться рук после посещения улицы.
Как распознать пузырчатку: признаки
Пузырчатка новорожденных развивается к концу первой — началу второй недели жизни ребенка. Чаще заболевание проявляется на 3-5-10 день после рождения, но может развиться раньше или позже.
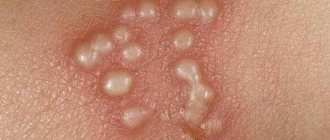
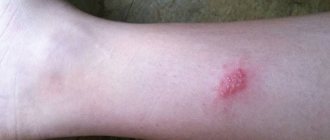
На теле ребенка появляются пузырчатые образования, из-за которых недуг и получил свое название. Они наполняются полупрозрачным желто-серым содержимым, которое вскоре преобразуется в гнойное. Пузыри вначале имеют размеры в среднем 2-5 мм, но по мере прогрессирования могут увеличиваться до нескольких сантиметров в диаметре. Вскоре они начинают лопаться, оставляя на своем прежнем месте язвы и эрозии (яркого красного цвета), вызывающие сильный зуд и беспокойство больного ребенка. В это время могут возникать новые «свежие» пузыри.
Места локализации пузырьков могут выглядеть воспаленными, то есть кожа становится красной. Но также, бывает, пузыри располагаются на неизмененных участках кожи. Обычно они группируются во множественные скопления, сливаются между собой, но могут возникать и единичные гнойные образования.
В первую очередь поражаются области вокруг пупка, внизу живота, рук, кожных складок, а затем высыпка распространяется на весь кожный покров: грудь, спину, ягодицы, ноги. При стремительно прогрессирующей форме болезни пузырьки образуются на ладонях рук и ступнях ног (что встречается редко), а также на слизистых оболочках — половых путей, носовых ходов и глаз.
Другие спутники болезни могут отсутствовать, но часто наблюдается повышение температуры тела ребенка до 38оС и выше, общее недомогание, беспокойство, отсутствие аппетита и снижение массы тела. При тяжелом течении болезни пузырчатая сыпь поражает все тело, которое покрывается красными пятнами и язвами. Одной из тяжелейших форм пузырчатки, когда всего за пару дней тело полностью покрывается воспаленными эрозиями, является эксфолиативный дерматит Риттера, который очень часто заканчивается гнойным воспалением клеток (флегмоной) или заражением крови (сепсисом), что представляет большую опасность для жизни младенца. При тяжелом течении болезни может появляться рвота, тахикардия, учащение и затруднение дыхания у ребенка. Как осложнения пузырчатки могут развиваться отит, пиелонефрит, воспаление легких.
Симптомы вирусной пузырчатки у детей
Заболевание у детей чаще всего проявляется следующими симптомами:
- Образование на эпидермисе специфических волдырей, которые содержат жидкость;
- Кашель;
- Краснота горла;
- Образование ранок и волдырей на слизистых оболочках;
- Насморк;
- Слабость;
- Отсутствие аппетита;
- Ребенок становиться пассивным и постоянно спит;
- Резкое снижение веса;
- Высокая температура тела.
Чаще всего первые поражённые участки в виде волдырей образуются на слизистых оболочках у детей. Однако могут наблюдаться волдыри на руках, ногах, лице и теле.
При сложной стадии развития вирусной пузырчатки у детей волдыря и серозной жидкостью могут появляться на ладошках.
Особенности болезни
Пузырчатка имеет множество подвидов. Листовидная форма болезни носит такое специфическое название из-за того, что на дерме появляются многослойные корочки. Своим внешним видом они подобны стопкам листового материала. Эти слоистые корки возникают поверх эрозий, которые образовались после пузырей.
Листовидная пузырчатка занимает всего около 1,5% от общего количества дерматозов.
Это поражение дермы является самой распространенной формой пузырчатки, которую дерматологи отмечают у детей. Что касается взрослых пациентов, у них данная патология преобладает по частоте над вегетирующим видом пузырчатки.
Листовидная пузырчатка у человека (фото)
Формы вирусной пузырчатки
Различают определённые формы развития вирусной пузырчатки у детей, которые могут сопровождаться различными симптомами и требуют соблюдения определённых особенностей при лечении.
Вульгарная пузырчатка
Данная форма вирусной пузырчатки проявляться чаще всего волдырями, которые при повреждении может образовывать язвы.
Наблюдается у детей в следующих местах локализации, таких как руки (особенно область подмышек), живот, слизистые оболочки, лицо, бёдра.
Такая форма вирусной пузырчатки имеет следующие особенности:
- Волдыри имеют крупные размеры и могут при совокупности занимать большие площади поражения эпидермиса;
- Пузыри быстро повреждаться и образуют ранки, которые постепенно преобразуются в корки и вызывают чувство зуда;
- Очень часто раны плохо затягиваются и могут воспаляться. В результате чего появляется отечность кожи и выделяется сукровица;
- Поражает ротовую полость, в результате чего ребенок не может нормально употреблять пищу;
- При надавливании на волдырь могут возникать сильные боли и жжение.
При образовании такой формы заболевания у детей наблюдаются следующие неприятные симптомы:
- Появление волдырей;
- Зуд, в результате чего образуются раны;
- Ощущение жажды;
- Повышение температуры тела;
- Образование могут иметь специфический запах;
- Кашель;
- Насморк;
- Боль в горле.
Отсутствие своевременного лечения такой формы вирусной пузырчатки может приводить к тому, что большая часть тела покрывается коркой, которая постоянно кровоточит и чешется. В результате чего в повреждение заносится инфекция и образуется воспалительный процесс.
Себорейная пузырчатка
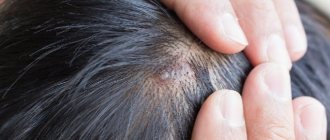
Одна из тяжелых форм вирусной пузырчатки, которая чаще всего локализуется в волосистой части тела у детей и сопровождается большим количеством симптомов.
Себорейная вирусная пузырчатка имеет следующие особенности:
- Появляется в виде пузырей в области роста волос;
- Имеет свойство быстро распространяться по всему телу;
- Пузыри быстро повреждаются и образуют корки, которые чаще всего кровоточат;
- Ранки, которые имеются под коркой, могут длительное время выделять прозрачную жидкость и беспокоить ребенка.
Симптомы себорейной вирусной пузырчатки следующие:
- Повышение температуры тела;
- Зуд в области роста волос;
- Повышенная потливость;
- Отсутствие аппетита;
- Беспокойность;
- Кашель.
Такая форма пузырчатки сложно поддаётся лечению у детей, так как сложно производить обрабатывание пузырьков в области роста волос, чтобы не повредить сам волдырь. В результате чего у детей наблюдается чувство зуда и расчесывание пузырей.
Листовидная пузырчатка
Относится к форме вирусной пузырчатки, которая возникает в редких случаях. Проявляться большим количеством мелких пузырьков, которые быстро повреждаются и образуют сплошную рану. Чаще всего образуется на лице и животе у детей.
Листовидная форма вирусной пузырчатки имеет следующие особенности:
- Образовываться может практически в любой области тела;
- Распространяется только на слои эпидермиса, при этом слизистые оболочки не заражаются;
- Чаще всего передаётся с помощью прикосновения и неправильной гигиены рук;
- Корки, которые покрывают рану, могут отслаиваться и трескаться, в результате чего появляется выделение крови;
- Повреждаются только верхние слои эпидермы.
Листовидная вирусная пузырчатка проявляться следующими симптомами:
- Появление пузырей мелкого размера;
- Повышение температуры тела у детей;
- Образование на месте волдыря раны;
- Сухость и шелушение кожи у детей;
- Наличие специфического запаха.
При таком виде вирусной пузырчатки очень часто наблюдается выделение гнойного типа из ранки, могут образовываться болезненные ощущения при прикосновении к повреждённому месту.
Вегетирующая пузырчатка
Данный вид вирусной пузырчатки может проявлять себя как обычная, постепенно переходя в другую форму. Чаще всего начинает свое проявление в ротовой полости и постепенно переходит в другие участки тела.
Такая форма имеет следующие особенности:
- Очень часто места образования это подмышки, паховая зона и за ушами;
- После повреждения пузыря появляется гнойная эрозия, которая имеет специфический запах;
- Пузыри имеют свойство сливаться в один очаг и образовывать рану с гнойными выделениями;
- Может длиться такая форма вирусной пузырчатки длительное время, периодически исчезая и проявляясь снова.
Вегетирующая вирусная пузырчатка имеет следующие симптомы:
- Появление зуда у детей;
- Резкое повышение и снижение температуры тела;
- Головная боль;
- Отсутствие аппетита;
- Наибольшее количество пузырьков появляется в складках кожи;
- Очаги поражения чаще всего появляются в определённом месте и медленно распространяются на здоровые участки.
Очень часто такая форма вирусной пузырчатки может переходить в другую при этом симптомы заболевания не исчезают, а только накапливаются.
Энтеровирусная пузырчатка
Многие специалисты не выделяют данную форму как отдельную, так как энтеровирусная пузырчатка объединяет в себе особенности и симптомы все форм заболевания. Появляется чаще всего у детей до 10 лет.
Имеет следующие особенности:
- Поражению подлежат ладони и стопы у детей;
- Поражает ротовую полость и может образовываться практически в любом участке тела;
- Пузыри образуют вытянутую форму и могут быть разного размера;
- При прикосновении к пузырькам появляется боль;
- Вокруг волдырей может появляться воспалённая черта красного цвета;
- При повреждении пузыря могут появляться гнойные выделения из раны.
Следует выделить такие симптомы у детей:
- Чувство разбитости;
- Повышенная температура;
- Зуд и жжение;
- Отсутствие аппетита;
- Головная боль;
- Нарушение сна;
- Вялость;
- Кашель.
Энтеровирусная форма вирусной пузырчатки является сложным видом заболевания и требует правильной диагностики заболевания. Практически невозможно самостоятельно определить заболевание, что очень часто приводит к осложнениям.
Существует еще одна форма пузырчатки это бразильская, однако такая форма не проявляется в европейском континенте и часто проходит в легкой форме, которая не требует лечения.
Клинический случай вульгарной пузырчатки в пожилом возрасте
Истинная пузырчатка является одним из самых тяжелых заболеваний. На ее долю приходится от 0,7 до 1% всех кожных заболеваний [1, 4]. По данным областного кожно-венерологического диспансера г. Астрахани за 2014 г., на стационарном лечении находилось всего 9 пациентов с пузырчаткой. Пузырчатка может встречаться в любом возрасте. Чаще всего болеют женщины после 40 лет, в последние годы участились случаи заболевания молодых людей от 18 до 25 лет. Наиболее тяжелое течение отмечается в возрасте от 30 до 45 лет [1, 4]. Пемфигус (акантолитическая, или истинная, пузырчатка) является аутоиммунным заболеванием, характеризующимся появлением внутриэпидермальных пузырей на видимо неизмененной коже и/или слизистых оболочках. Характерной морфологической основой являются супрабазальные пузыри с акантолизом [4, 7, 8]. Этиология пузырчатки до сих пор остается неизвестной [1]. В настоящее время признана ведущей роль аутоиммунных процессов, развивающихся в ответ на изменение антигенной структуры клеток эпидермиса под воздействием различных повреждающих агентов. Нарушение клеток возможно в результате химических, физических, биологических факторов [4]. Было установлено, что при пузырчатке аутоантитела направлены против поверхностных структур клеток эпидермиса – кератиноцитов. Связывание аутоантител (пемфигусных IgG) с гликопротеидами клеточных мембран (пемфигус-антигенами) кератиноцитов приводит к акантолизу – нарушению адгезии между клетками и образованию пузырей. Показано, что в этот процесс не вовлечены система комплемента и воспалительные клетки, хотя присутствие комплемента усиливает патогенность аутоантител, а попадание инфекции в местах повреждения кожи приводит к присоединению воспалительного процесса, что отягощает состояние больного [6]. Факторами риска развития истинной пузырчатки могут явиться различные экзогенные и эндогенные факторы (в т. ч. генетическая предрасположенность). Показано, что полиморфизм HLA-DR и HLA-DQ является основой генетической предрасположенности к пузырчатке (и другим аутоиммунным заболеваниям) [4, 6].
Различают четыре клинические формы истинной пузырчатки: вульгарную (обыкновенную), вегетирующую, листовидную и эритематозную (себорейную). Все клинические разновидности характеризуются длительным хроническим волнообразным течением, приводящим в отсутствие лечения к нарушению общего состояния пациентов. Наиболее часто встречается вульгарная пузырчатка (до 80% всех случаев) [4]. Более чем в 50% случаев заболевание начинается с поражения слизистых оболочек полости рта и зева. Возникающие на неизмененных слизистых оболочках небольшие дряблые пузыри с серозным содержимым, вначале единичные или немногочисленные, могут располагаться на любом участке. Со временем их количество нарастает. Пузыри быстро (в течение 1–2 дней) вскрываются, образуя мокнущие болезненные эрозии с ярко-красным дном или покрытые белесоватым налетом эрозии, окаймленные по периферии обрывками беловатого эпителия. При дальнейшем нарастании процесса эрозии становятся многочисленными, увеличиваются в размерах и, сливаясь между собой, образуют очаги фестончатых очертаний. Пациентов беспокоят боли при приеме пищи, разговоре, при проглатывании слюны. Характерный признак – гиперсаливация и специфический гнилостный запах изо рта. При поражении гортани и глотки голос может быть хриплым. Долгое время пациенты наблюдаются у стоматологов или ЛОР-врачей по поводу стоматита, гингивита, ринита, ларингита и др. Поражение слизистых оболочек может оставаться изолированным от нескольких дней до 3–6 мес. и более, а затем в процесс вовлекается кожа туловища, конечностей, волосистой части головы.
Поражение кожи начинается с появления единичных пузырей, затем их количество увеличивается. Пузыри располагаются на неизмененном, реже на эритематозном фоне. Имеют небольшие размеры, напряженную покрышку и серозное содержимое. Через несколько дней некоторые пузыри на коже подсыхают в желтоватые корки, или при разрыве покрышки могут обнажаться ярко-красные эрозии, отделяющие густой экссудат. Эрозии на этом этапе заболевания малоболезненны и быстро эпителизируются. Общее состояние больных остается удовлетворительным. На смену высыпаниям, подвергшимся регрессу, появляются новые. Эта начальная фаза может продолжаться от 2–3 нед. до нескольких месяцев или даже лет. Затем наступает генерализация процесса, отличающаяся быстрым распространением высыпаний по кожному покрову и переходом на слизистые оболочки полости рта и гениталий, если они не были поражены ранее. Пузыри в результате эксцентрического роста за счет отслаивания верхних слоев эпидермиса увеличиваются в размерах, покрышка становится дряблой, а содержимое – мутным или гнойным. Под тяжестью экссудата крупные пузыри могут принимать грушевидную форму («синдром груши» Шеклакова). Пузыри самопроизвольно вскрываются с образованием обширных эрозированных участков кожи. Эрозии при вульгарной пузырчатке обычно ярко-розового цвета с блестящей влажной поверхностью. Особенность эрозий – тенденция к периферическому росту, при этом возможны генерализация кожного процесса с формированием обширных очагов поражения, ухудшение общего состояния, присоединение вторичной инфекции, развитие интоксикации и в отсутствие лечения – смертельный исход [1–5]. Важным диагностическим признаком вульгарной пузырчатки является симптом Никольского: отслойка внешне неизмененного эпидермиса при надавливании на его поверхность вблизи пузыря или даже на видимо здоровой коже вдали от очага поражения [1]. Выделяются три варианта симптома Никольского, позволяющие оценить распространенность акантолиза. В первом случае при потягивании покрышки лопнувшего пузыря эпидермис отслаивается дальше его границ. При втором варианте верхний слой эпидермиса отслаивается, и образуется эрозивная поверхность, если потереть здоровую кожу между двумя пузырями. Появление эрозии после потирания здоровой кожи в месте, возле которого буллезные элементы отсутствуют, свидетельствуют о наличии третьего варианта симптома Никольского [5]. Модификацией симптома Никольского является феномен Асбо – Хансена: давление пальцем на покрышку невскрывшегося пузыря увеличивает его площадь за счет дальнейшего расслоения акантолитически измененного эпидермиса пузырной жидкостью. В начальной фазе вульгарной пузырчатки симптом Никольского выявляется далеко не всегда, да и то лишь в виде краевого. При генерализации процесса он положителен у всех больных во всех модификациях [3]. Диагностика истинной пузырчатки основывается на совокупности результатов клинического, цитологического, гистологического и иммунологического обследования. Учитывают клиническую картину заболевания, наличие положительного симптома Никольского и его модификации, феномена «груши», описанного Н.Д. Шеклаковым, в основе которых лежит явление акантолиза. При цитологическом исследовании выявляют акантолитические клетки (клетки Тцанка) в мазках-отпечатках с эрозий и пузырей после окраски по методу Романовского – Гимзы (тест Тцанка). Наличие клеток Тцанка в пузырях является не патогномоничным, но очень важным диагностическим признаком заболевания.
Гистологическое исследование позволяет обнаружить внутриэпидермальное расположение щелей и пузырей [1, 4]. Необходимым условием квалифицированной постановки диагноза истинной пузырчатки является проведение иммунофлуоресцентного исследования. Посредством непрямой иммунофлуоресценции выявляют антитела против компонентов эпидермиса при обработке люминесцирующей анти-IgG-сывороткой человека. Посредством прямой иммунофлуоресценции в срезах кожи выявляют антитела типа IgG, локализующиеся в межклеточных промежутках шиповидного слоя эпидермиса [1]. Определенную вспомогательную роль играют лабораторные данные (анемия, лейкоцитоз, повышенная СОЭ, протеинурия, гипоальбуминемия, снижение выделения натрия с мочой и др.), позволяющие оценить степень тяжести процесса [3]. Дифференциальный диагноз проводят с буллезным пемфигоидом Левера, герпетиформным дерматитом Дюринга, хронической доброкачественной семейной пузырчаткой Гужеро – Хейли – Хейли, красной волчанкой, себорейным дерматитом, синдромом Лайелла, хронической вегетирующей пиодермией [4].
Лечение истинной пузырчатки до настоящего времени вызывает большие затруднения. Поскольку основные звенья патогенеза трактуются с позиций аутоиммунной патологии, все существующие терапевтические мероприятия сводятся к иммуносупрессивным воздействиям на аутоаллергические процессы посредством использования кортикостероидных и цитостатических препаратов [1]. Введение кортикостероидов в практику лечения пузырчатки снизило смертность среди больных с 90 до 10% [6]. Пузырчатка является одним из немногих заболеваний, при которых назначение кортикостероидов производится по жизненным показаниям, а существующие противопоказания в этих случаях становятся относительными. Положительный эффект глюкокортикоидов объясняется прежде всего блокадой ключевых этапов биосинтеза нуклеиновых кислот и белков, выключением афферентной фазы иммуногенеза, уменьшением лимфоидных органов, разрушением средних и малых лимфоцитов тимуса, угнетением образования иммунных комплексов. Считается также, что кортикостероиды оказывают стабилизирующее влияние на мембраны лизосом и ингибируют синтез аутоантител [1]. Обычно наиболее тяжело протекают вульгарная и листовидная пузырчатка, поэтому при этих клинических формах назначаются наиболее высокие дозы глюкокортикостероидов (от 60–100 до 150–300 мг/сут преднизолонового эквивалента) [1,4]. Дозу преднизолона подбирают с учетом распространенности высыпаний и тяжести заболевания. Она должна составлять не менее 1 мг/кг/сут. Суточную дозу распределяют таким образом, чтобы 2/3 приходилось на ранние утренние часы (желательно после еды), а 1/3 – после полудня (12–13 ч). При особенно тяжелом состоянии больного назначают более высокие дозы преднизолона – до 300 мг/сут [4]. При высоких дозах прием преднизолона можно частично заменить его парентеральным введением или введением бетаметазона (возможно применение пролонгированных форм 1 раз в 7–10 сут). Длительное применение кортикостероидных препаратов приводит к развитию серьезных осложнений и побочных явлений, а при быстрой их отмене возникает так называемый синдром отмены, и заболевание рецидивирует. Поэтому необходимо проводить коррекцию и профилактику побочных явлений, вызванных длительным приемом глюкокортикостероидов. С целью профилактики синдрома отмены прекращать прием препаратов или снижать их суточную дозу рекомендуют осторожно и постепенно. Первоначально снижение дозы глюкокортикостероидов возможно на 1/4–1/3 от максимальной начальной дозы после достижения отчетливого терапевтического эффекта (прекращение появления новых пузырей, активная эпителизация эрозий), который наступает обычно через 2–3, иногда через 4 нед. Затем доза преднизолона постепенно, медленно, в течение нескольких месяцев, снижается до поддерживающей. Суточную дозу гормона постепенно снижают, примерно 1 раз в 4–5 дней на 2,5–5 мг преднизолона до тех пор, пока не будет достигнута минимальная поддерживающая эффективная доза кортикостероида, введение которой обеспечивает ремиссию заболевания.
В дальнейшем поддерживающую дозу кортикостероидов советуют вводить попеременно. Однако периодически (каждые 4–6 мес.) ее следует уменьшать на 2,5 мг эквивалента преднизолона. Таким образом, снижая поддерживающую дозу, можно уменьшить количество вводимого гормона в 3–4 раза по сравнению с первоначальной поддерживающей дозой. Предельно допустимая минимальная поддерживающая доза может варьировать от 2,5 до 30 мг/сут. Обычно больные пузырчаткой пожизненно получают глюкокортикостероиды, иногда от их применения удается отказаться [1, 4]. Добавление к терапии препаратов второй линии показано для увеличения эффекта от лечения, уменьшения побочных эффектов кортикостероидов, а также для предупреждения рецидивов при их постепенной отмене. Адъювантная терапия включает азатиоприн, метотрексат, циклофосфамид, микофенолата мофетил, внутривенное введение иммуноглобулина и дапсона [8]. Комбинированное применение цитостатических и иммуносупрессивных препаратов с кортикостероидами позволяет в более короткие сроки и при меньших суточных дозах кортикостероидов добиться хороших терапевтических результатов. Цитостатическими свойствами обладают многие препараты, например алкилирующие вещества и антиметаболиты. Из алкилирующих средств при лечении пузырчатки наиболее широко используется циклофосфамид. Этот препарат способен вступать в реакции алкилирования с некоторыми группами белков и нуклеиновых кислот клетки, угнетать различные ферментные системы и резко нарушать жизнедеятельность клеток, прежде всего высокоактивных и лимфоидных. Антиметаболиты, к которым относятся антагонисты пуриновых оснований (азатиоприн) и антагонисты фолиевой кислоты (метотрексат), напоминают по структуре естественные метаболиты клетки и, конкурируя с ними, нарушают внутриклеточный метаболизм. Следствием этого является накопление токсичных для клеток веществ, приводящее к гибели клеток, в первую очередь активно пролиферирующих. Азатиоприн назначают в дозе 1,5–2 мг/кг/сут в 2–4 приема в комбинации со стероидами. Метотрексат вводят в/м 10–20 мг (при хорошей переносимости до 25–30 мг) 1 р./нед (на курс 3–5–8 инъекций). Циклофосфамид применяют внутрь 100–200 мг/сут, длительность терапии определяют индивидуально. В процессе лечения необходим контроль анализов крови (общего и биохимического) и мочи.
При недостаточной терапевтической эффективности глюкокортикостероидов и наличии противопоказаний к применению цитостатиков назначают иммунодепрессанты. Циклоспорин А для лечения больных истинной пузырчаткой применяют в комплексе с кортикостероидными препаратами, причем суточная доза кортикостероидов при этом уменьшается в 3–4 раза и соответствует 25–50 мг преднизолонового эквивалента. Суточная доза циклоспорина А в комплексной терапии больных истинной пузырчаткой в стадии обострения не должна превышать 5 мг на 1 кг массы тела больного и в среднем составляет 3–5 мг/кг/сут. При этом учитывают клиническую картину, тяжесть и распространенность заболевания, возраст больного, наличие сопутствующих заболеваний. Первые 2 дня для оценки переносимости препарата циклоспорин А назначают в половинной дозе, в последующем суточную дозу разделяют на 2 приема – утром и вечером с интервалом 12 ч. Суточную дозу циклоспорина А начинают уменьшать после интенсивной эпителизации имеющихся эрозий. Обычно ударную дозу принимают в среднем в течение 14–20 дней с последующим постепенным снижением суточной дозы препарата до 2–2,5 мг на 1 кг массы тела больного. Полное очищение кожных покровов не должно считаться окончательной целью лечения. После достижения ремиссии больному и далее следует принимать минимальную эффективную поддерживающую дозу циклоспорина А, которая должна подбираться индивидуально. В такой дозировке препарат можно длительно (2–4 мес.) использовать в качестве поддерживающей терапии. В настоящее время лечение иммуносупрессантами не считается общепризнанным [1, 4]. Местно применяют анилиновые красители, кортикостероидные кремы с антибактериальным или антимикотическим компонентом и аэрозоли [3]. Для дополнительного лечения пузырчатки успешно применяют методы экстракорпоральной детоксикации (гемосорбция, плазмаферез) [1]. Несмотря на успехи отечественных и зарубежных исследователей в уточнении механизмов патогенеза и совершенствования методов лечения больных истинной пузырчаткой, проблема пузырчатки остается актуальной и обусловлена тяжестью заболевания, его неизлечимостью и потенциальной летальностью [1].
Нами представлен клинический случай, демонстрирующий трудности дифференциально-диагностического поиска при постановке диагноза «пузырчатка». Больной Ж., 1945 г. р., болен с осени 2014 г., когда впервые появились высыпания на коже волосистой части головы. Лечился самостоятельно, применял мази с антибиотиками без эффекта. В мае 2015 г. началось обострение кожного процесса. Высыпания распространились на лицо и туловище. Наблюдался в поликлинике по месту жительства, в связи с торпидностью лечения был направлен в областной онкологический диспансер, где было проведено патогистологическое исследование кожи головы. После обследования выставлен диагноз: множественный рак кожи головы. Т1N0М0. Рекомендовано проведение лучевой терапии. В течение 2 нед. процесс на коже распространился значительно: появились элементы на груди, спине, верхних конечностях. На волосистой части головы отмечалось серозно-гнойное отделяемое, и эрозии приняли сливной характер. С учетом изменения клинической картины был направлен на консультацию в областной кожно-венерологический диспансер с диагнозом «пузырчатка вульгарная». В результате обследования в отделении данный диагноз клинически и лабораторно подтвердился. Одновременно в онкодиспансере были пересмотрены патогистологические препараты, и диагнозы рака и базалиомы кожи головы были сняты как ошибочные. Из анамнеза известно, что у больного отягощенный преморбидный фон. В 2012 г. перенес мелкоочаговый инфаркт миокарда. Страдает хроническим бронхитом. При осмотре был выявлен распространенный патологический процесс. На коже волосистой части головы, лица, шеи, туловища и верхних конечностей располагались множественные эрозии ярко-красного цвета с серозным и серозно-гнойным отделяемым. Часть эрозий были покрыты плотными корками серо-желтого цвета (рис. 1–3). На эритематозном фоне располагались пузыри различных размеров с дряблой покрышкой и мутным содержимым. Симптом Никольского положительный. При лабораторном обследовании в мазках-отпечатках с пузырей на предплечьях обнаружены единичные акантолитические клетки в препарате с грубыми ядрами. Выявлены клетки эпителия с признаками атипии (увеличенные грубые ядра, двухъядерные клетки) до 8–10–12 в поле зрения. При бактериологическом исследовании отделяемого с эрозий был выделен стафиллококк. По данным патоморфологического исследования выявлена морфологическая картина пузырчатки – в эпидермисе обнаружен пузырь с серозной жидкостью и акантолитическими кистами с гнойным воспалением по периферии. При пересмотре препаратов в онкодиспансере морфологическая картина пузырчатки подтвердилась и опухолевого роста обнаружено не было. Общеклиническое исследование показало повышение СОЭ и резко положительный С-реактивный белок. При фиброгастродуоденоскопии выявлены эрозивный антрум-гастрит, эрозивно-язвенный бульбит и дуоденит. Обнаружены мелкие (до 0,2 см) острые язвы луковицы и верхнегоризонтальной части луковицы.
С учетом генерализованного процесса кожного поражения было назначено парентеральное введение преднизолона в дозе 90 мг с постепенным переходом на пероральный прием препарата в дозе 30 мг. Также получал дезинтоксикационную, антибактериальную и противогрибковую системную терапию и местное лечение с использованием антисептиков, репарантов и противовоспалительных средств. По причине наличия эрозивного гастрита, эрозивно-язвенного бульбита, а также из-за приема преднизолона больному проводилась антисекреторная терапия. На фоне проводимой терапии в течение 3 нед. отмечалась положительная динамика. На коже волосистой части головы, шеи, груди, спины эрозии полностью эпителизировались, корочки отпали (рис. 4–6). Выписан на амбулаторное лечение с рекомендациями по снижению дозы преднизолона на 1/4 таблетки в 7–10 дней под контролем дерматовенеролога по месту жительства.
Развитие пузырчатки у мужчины в возрасте 70 лет со стертым дебютом заболевания, возможно, и явилось причиной поздней диагностики, а следовательно, несвоевременно начатой терапии. После правильной интерпретации клинических и морфологических данных и проведенной комплексной терапии удалось добиться положительного результата.
Литература 1. Матушевская Е.В. Пемфигус // Русский медицинский журнал. 1997. № 11. 2. Мордовцев В.Н., Мордовцева В.В., Алчангян Л.В. Эрозивно-язвенные поражения кожи // Consilium Medicum. 2000. № 5. 3. Пальцев М.А., Потекаев Н.Н., Казанцева И.А., Кряжева С.С. Клинико-морфологическая диагностика и принципы лечения кожных болезней. Руководство для врачей. М.: Медицина, 2010. 4. Кубанова А.А., Кисина В.И., Блатун Л.А., Вавилов А.М. и др. Рациональная фармакотерапия заболеваний кожи и инфекций, передаваемых половым путем: Руководство для практикующих врачей / под общ. ред. А.А. Кубановой, В.И. Кисиной. М.: Литтерра, 2005. 882 с. (Рациональная фармакотерапия: сер. рук. для практикующих врачей; т. 8). 5. Рубинс А. Дерматовенерология. Иллюстрированное руководство. М.: Издательство Панфилова, 2011. 368 с. 6. Свирщевская Е.В., Матушевская Е.В. Иммунопатогенез и лечение пемфигуса // Русский медицинский журнал. 1998. № 6. 7. Kumar R., Jindal A., Kaur A., Gupta S. Therapeutic Plasma Exchange-A New Dawn in the Treatment of Pemphigus Vulgaris // Ind. J. Dermatol. 2015. Vol. 60(4). P. 419. doi: 10.4103/0019-5154.160509. 8. Quaresma M.V., Bernardes-Filho F., Hezel J. et al. Dapsone in the treatment of pemphigus vulgaris: adverse effects and its importance as a corticosteroid sparing agent // An. Bras. Dermatol. 2015. Vol. 90 (3 Suppl. 1). Р. 51–54.
Пузырчатка у новорожденных
Проявление вирусной пузырчатки у детей новорожденного возраста происходит в результате сниженного иммунитета и поражения организма вирусом стафилококков.
Наиболее часто образовывается вирусная пузырчатка после 20 дня жизни новорожденного, так как в первые дни еще действует материнский иммунитет, которые снижает риск заражения пузырчаткой.
Причины появления пузырчатки у детей новорожденного возраста:
- Слабый иммунитет;
- Недостаточная гигиена матери;
- Инфицирование во время родов;
- Преждевременные роды;
- Повреждение кожи младенца.
Заболевание вирусной пузырчатки проявляется следующими симптомами:
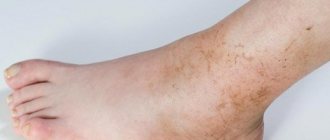
- Высыпания на коже;
- Шелушение кожи;
- Отечность;
- Воспаление пуповины;
- Ранки в местах повреждения волдыря с жидкостью;
- Отсутствие аппетита;
- Вялость;
- Повышение температуры тела.
Существует несколько стадий развития вирусной пузырчатки у новорожденных детей:
- Эритематозная стадия – на коже появляются пятна красного цвета с выделением бесцветной жидкости;
- Эксфолиативная стадия – проявляется появлением волдырей в области рук, бедер и живота. Имеет свойство быстро проходить и не требует длительного лечения;
- Регенеративная стадия – на коже новорождённого образуются волдыри, которые быстро повреждаются и образуют небольшие эрозии.
Также выделяется стафилококковая пузырчатка, образующаяся в результате вируса стафилококка, который поражает кожные покровы.
Вирусная пузырчатка у новорожденных переносится воздушно-капельным путем и появляется у детей только при контакте с инфицированным человеком..
Классификация
Вульгарная пузырчатка возникает из-за аутоиммунных нарушений. Первыми поражается слизистая оболочка рта и губ, пузыри мелкие, их поверхность очень тонкая. Для подтверждения диагноза берут на анализ образец жидкости из волдыря. Водянистые волдыри появляются в ротовой полости, затем очаг распространяется по телу.
Протекает в острой форме. Пузыри могут быть больших размеров, при вскрытии, из них вытекают прозрачная или кровяная жидкость. По мере высыхания образуется коричневая корка. Спровоцировать заболевание может ожог, переизбыток ультрафиолетового излучения и ряд лекарственных препаратов. Заболевание может длиться на протяжении нескольких лет. На местах поражения остаются следы пигментации. В стадии обострения количество волдырей увеличивается.
Могут быть назначены стероиды. В качестве местного лечения врачи рекомендуют средства с подсушивающим эффектом и мазевые повязки. Вульгарная пузырчатка опасна осложнениями. При неблагоприятном исходе лечения поражаются почки, печень и сердце. Во избежание рецидива следует следить за уровнем сахара в крови, принимать витамины, кальций.
Листовая пузырчатка – пузыри плоские, с тонкой поверхностью, на месте разрыва пузырька возникает эрозия, которая длительное время не заживает. Постоянно появляющиеся пузырьки образуют большую незаживающую рану. Слизистая оболочка рта при этой форме пузырчатки не поражается. Под коркой образуются новые пузырьки.
Себорейная – разновидность листовой пузырчатки. Сыпь появляется в форме небольших волдырей, подсыхая, они покрываются желтыми корочками. Локализуются на лице, в волосяной части головы и распространяются на область груди и спины. После удаления чешуек, поверхность очага становится влажной. На слизистой появляются очень редко.
Медики связывают эту форму с системной красной волчанкой, поскольку признаки заболеваний схожи. Отличается от других, тем что очаги поражения симметричны и на месте пузырьков не образуется эрозия. Себорейную пузырчатку можно спутать с корью и краснухой. Для лечения назначаются глюкокортикостероиды в больших дозировках, иммуносупресивные препараты, антибиотики широкого спектра и плазмаферез.
Вегетирующая форма. Волдыри локализуются в области гениталий, в подмышке и на голове. Пузыри лопаются, образуя гнойный налет. Затем, на месте пузырей кожа разрастается. Заживление длится долго, остается уплотнение похожее на бородавку.
Доброкачественная семейная хроническая пузырчатка Гужеро-Хейли-Хейли. Мелкие пузыри появляются, главным образом, на шее, лопатках, подмышкой, в паховой области. Для лечения назначают антибиотики, кортикостероидные препараты, раны обрабатывают спиртом. Лечение обычно эффективно.
Пузырчатка глаз. Чаще встречается у пожилых людей. Поражение слизистой оболочки глаза приводит к сращиванию век с глазным яблоком и сужению глазной щели. Заболевание может привести к слепоте.
Определение конкретного вида заболевания необходимо для назначения определенного курса лечения. Для терапии отдельных разновидностей болезни необходимо использование специальных препаратов и схем их применения. Пузырчатка может развиваться в легкой, средней, тяжелой или хронической форме.
Виды пузырчатки:
- Листовидная форма (пузыри на коже ребенка начинают лопаться, а на их месте образуются корочки, развитие патологического процесса становится причиной наслаивания их друг на друга).
- Вирусная форма (волдыри могут возникнуть на любой части тела ребенка, их появление сопровождается ухудшением общего состояния маленького пациента, пузырьки напоминают симптоматику ветряной оспы).
- Себорейная форма (для данного вида заболевания характерно поражение волосистой части головы, общая симптоматика патологического процесса не меняется).
- Вегетирующая форма (патологический процесс поражает слизистые оболочки полости рта, губы, область вокруг носа или на половых органах ребенка, отличительной особенностью данного вида пузырчатки является образование гнойных корок с неприятным запахом).
Осложнения
При неправильном лечении вирусной пузырчатки могут возникать следующие виды осложнений:
- Образование хронической формы заболевания;
- Инфицирование ран с выделением гноя;
- Сбои в работе внутренних органов;
- Менингит;
- Развитие пневмонии;
- Большая потеря веса;
- Возможность наличия пятен и шрамов после лечения заболевания.
Пузырчатка может покрыть все тело у ребенка и вызвать другие виды кожных заболеваний, которые усугубляют протекание вирусного заражения.
Прогноз
- Если вовремя поставить диагноз и определить необходимую дозу лечения, особенно это касается объема кортикостероидов, то избежать трагического исхода болезни вполне возможно.
- Однако возникает другая опасность. После того, как сыпь прекратится, а эрозии будут заживлены, будет показана к применению на протяжении всей жизни пациента меньшая доза кортикостероидов. Поэтому существует вероятность разрушения организма пациента из-за регулярного приема медикаментов.
- Происходят осложнения, поражающие внутренние органы и целые системы жизнедеятельности пациента.
- Многолетний прием лекарственных препаратов, сдерживающих повторное появление пузырчатки, опасен своим разрушающим финалом —летальным исходом.
Диагностика
При появлении первых симптомов заболевания необходимо обратиться к специалисту для прохождения необходимой диагностики.
Диагностика проводится следующими методами:
- Визуальный осмотр пациента;
- Анализ крови;
- Исследование составляющего пузыря;
- Гистологические анализы;
- Анализ кала.
В случае если специалист наблюдает присоединение дополнительных видов инфекции к вирусной пузырчатке, в таком случае могут быть назначены дополнительные анализы.
Дифференциальная диагностика
Обычную пузырчатку нужно различать от следующих болезней:
- дерматит Дюринга;
- красный плоский лишай (буллезная форма);
- токсидермия.
Вегетирующая пузырчатка иногда напоминает широкие кондиломы, листовидная – эритродермию, себорейная – себорейный дерматит и импетиго. Провести такую дифференциальную диагностику может только врач-дерматолог.
Вирусная пузырчатка
У детей довольно часто возникает такое заболевание, как энтеровирусная ангина, также называемая вирусной пузырчаткой или синдромом «рука – стопа – рот». В отличие от истинной пузырчатки это заболевание вызывается вирусами Коксаки и энтеровирусами. Заразна ли пузырчатка, вызванная вирусами? Да, болезнь легко передается от ребенка к ребенку.
Признаки заболевания у детей:
- Истинная пузырчатка наблюдается у взрослых, вирусная (инфекционная пузырчатка) – преимущественно у детей младшего возраста.
- У вирусной пузырчатки есть продромальный период, во время которого есть недомогание, повышение температуры, иногда кашель и жидкий стул.
- На 2-3 день болезни при вирусной форме появляется сыпь на ладонях, подошвах и слизистой оболочке полости рта. Пузырьки во рту маленькие, похожие на стоматит, после их вскрытия образуются небольшие (до 8 мм) отдельные болезненные эрозии, покрытые светлым налетом. Слизистая вокруг них покрасневшая. Исчезают они через неделю от начала болезни.
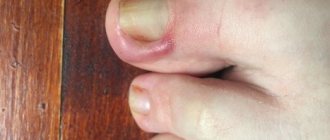
- На ладонях и подошвах образуются маленькие (до 4 мм) овальные сероватые пузырьки, не возвышающиеся над кожей, на покрасневшем основании. На ягодицах, руках, ногах также может появиться сыпь разнообразного характера: пятна, волдыри, пузырьки.
Отличия ветрянки от пузырчатки у детей:
- Легкая и среднетяжелая формы ветрянки не затрагивают ладони и подошвы.
- Вирусная пузырчатка очень редко бывает на волосистой части головы.
- Пузырьки при ветрянке мягкие, кожа под ними нормальной окраски; в центре везикулы может быть вдавливание.
- При ветрянке пузырьки постепенно превращаются в корочки, а также появляются новые элементы; одновременно можно увидеть разные стадии развития сыпи.
Заразна ли пузырчатка? Причины и симптомы заболевания у беременных и новорожденных:
Сифилитическая пузырчатка
Возникает у новорожденных и младенцев первых недель жизни, больных врожденным сифилисом. Пузырьки расположены на ладонях и подошвах. Они могут наблюдаться на предплечьях и голенях, а также на туловище.
Эпидемическая пузырчатка
Может развиться в первые несколько дней жизни у новорожденных . Это гнойное поражение поверхностных слоев кожи, имеющее распространенный характер. Сыпь расположена на бедрах, ягодицах, конечностях, около пупка и крайне редко возникает на ладонях и стопах, что отличает ее от сифилитической формы.
Пузыри множественные, наполненные мутным, нередко гнойным содержимым, они имеют размер до 2-3 см и вскрываются с образованием болезненных эрозий. Корки не образуются, через несколько дней эрозии заживают, оставляя после себя розовые пятна. Через 7-10 дней возникает новая волна высыпаний, сопровождающаяся лихорадкой и плохим самочувствием ребенка.
При легком течении пузыри единичные, переходящие в шелушение кожи без нарушения состояния малыша. Любая форма эпидемической пузырчатки заразна.
Пемфигоид
К неакантолитическим формам отнесены отдельные заболевания – буллезный и рубцующий пемфигоид. Они также сопровождаются образованием пузырей, однако без признаков акантолиза.
Паранеопластическая пузырчатка
Довольно редкое состояние, осложняющее течение злокачественной лимфомы – опухоли лимфоидной ткани. Проявляется оно образованием пузырей на слизистой оболочке полости рта, реже – в области глаз и половых органов. Такая форма болезни трудно диагностируется, так как напоминает акантолитические и неакантолитические формы пузырчатки. При поражении губ и кожи, что наблюдается редко, заболевание напоминает полиморфную экссудативную эритему.
Диабетическая пузырчатка
Сопровождается образованием булл (крупных пузырей) у лиц с сахарным диабетом, на кистях и стопах, реже на коже голеней и предплечий. По внешнему виду они напоминают ожоги. Такие пузыри безболезненны, они быстро ссыхаются и исчезают. Причиной этого симптома диабета является плохой контроль за уровнем сахара в крови.
Медикаментозное лечение пузырчатки у детей
Лечение такого вида заболевания чаще всего производится несколькими способами в зависимости от причины возникновения.
Выделяют несколько методов лечения вирусной пузырчатки у детей.
Общая терапия необходима для устранения вируса из организма и усиления сопротивляемости иммунитета перед другими видами инфекций.
Наиболее часто назначаются следующие препараты:
- Противовирусные средства – например, ректальные свечи Виферон, рекомендовано использовать два раза в день. Курс лечения не более 10 дней. Разрешено применение в возрасте от 1 месяца. Средняя цена 240 рублей;
- Глюкокортикостероиды – применяются индивидуально для каждого ребенка. Наиболее часто используется Дексаметазон, один раз в день перед едой, курсом не более 3 дней. Средняя цена 150 рублей;
- Цитостатики – необходимы для блокирования дальнейшего распространения заболевания. Наиболее часто назначается Сандиммун, используется два раза в день перед приемом пищи, в течение 5 дней. Разрешённый возраст старше 6 лет. Средняя стоимость 1300 рублей;
- Жаропонижающие средства – Нурофен, используется только при необходимости в зависимости от веса ребенка. Разрешено применять в виде сиропа с 3 месяцев. Стоимость от 120 рублей.
Виферон Дексаметазон Сандиммун Нурофен
Местное лечение применяется для обрабатывания пузырьков, наиболее часто используются:
- Антисептические средства – Хлоргексидин, рекомендовано использовать для обработки ран два раза в день в течение 5 дней, разрешено использовать для детей старше 7 лет. Средняя цена 80 рублей, избегать контакта препарата с мылом. Может появиться аллергическая реакция. А также Мирамистин, который можно использовать с месяца жизни, разбавляя водой в отношении 1:1. Стоимость от 240 рублей;
- Комбинированные антисептические препараты – используется специальные болтушки, которые изготавливаются по индивидуальному рецепту лечащего врача, в зависимости от сложности заболевания. В среднем стоимость таких болтушек зависит от цены компонентов и может варьироваться от 150 до 300 рублей:
- Противомикробные препараты для полости рта – Орасепт используется два раза в день в течение 5 дней. Применяется с возраста 3 лет. Средняя цена препарата 300 рублей. Для детей младше 12 лет обработка ротовой полости производится взрослыми, для предотвращения случаев передозировки.
Хлоргексидин Мирамистин Орасепт
Физиотерапия – назначается лечащим врачом индивидуально для каждого пациента.
Предусматривает проведение следующих процедур:
- Электрофорез;
- Электростимуляция мочевого пузыря;
- Магнитотерапия.
Все виды методов физиотерапии применяются для детей старше одного месяца, строго под наблюдением лечащего врача.
Лечение листовидной пузырчатки
Данная форма заболевания лечится с применением разнообразных методик, включающих как медикаментозную терапию, так и дополнительные манипуляции. Курс лекарственных препаратов для приема обязательно должен состоять из глюкокортикостероидов: триамцинолона или преднизолона, метипреда или дексаметазона. Иногда необходимо дополнить такой набор препаратов медикаментами-иммуносупрессорами: метотрексатом или азатиоприном.
Специалисты отмечают, что положительный эффект в лечении дает комбинирование препаратов-кортикостероидов с синтетическими лекарствами, направленными на борьбу с малярией. Это могут быть делагил или плаквинил.
Отдельно пациенту показано применение ванн, наполненных раствором дезинфицирующего или противовоспалительного, вяжущего вещества.
Лечение народными средствами
Народные средства для лечения вирусной пузырчатки применяются в начале образования заболеваний. И помогают быстро снизить неприятные симптомы и улучшить состояние ребенка.
Однако все методы могут нести скрытые побочные явления, поэтому перед использованием необходимо проконсультироваться с лечащим врачом.
Наиболее часто используются следующие методы:
- Сок крапивы – помогает снизить воспаление и обладает антисептическим действием. Необходимо листья и стебли крапивы свежей измельчить и добавить стакан воды, дать настояться в течение часа. Процедить, в полеченной жидкости смачивать вату и прикладывать к местам локации пузырей;
- Ванные с чередой – помогает снизить неприятные ощущения и обладает свойством заживления повреждения эпидермиса. Для приготовления требуется две столовых ложки сухой травы залить двумя стаканами кипятка и дать настоятся в течение 20 минут. Добавить в воду во время купания. Используется с рождения, курсом через два дня;
- Мята и цветки календулы – обладают свойством укреплять иммунитет. Для приготовления необходимо чайную ложку травы мяты и чайную ложку цветков календулы смешать и залить стаканом кипятка. Давать ребенку по столовой ложке два раза в день, в течение 7 дней. Рекомендовано использовать с возраста 3 года;
- Оливковое масло – обладает полезными качествами восстанавливать кожные покровы, рекомендовано с помощью ватного диска, наносить небольшое количество на повреждённые участки и оставлять до полного впитывания. Разрешено использовать с возраста 6 месяцев. Продолжительность лечения 10 дней.
Лечение
Единственный эффективный способ лечения этой болезни заключается в использовании медикаментов. В качестве вспомогательного способа можно воспользоваться терапевтическим.
Терапевтическое
Наряду с применением медикаментов назначают экстракорпоральную гемокоррекцию. Для очистки крови чаще применяют:
- плазмофорез;
- гемосорбция.
Медикаментозное
Медикаментозная терапия предполагает использование таких групп препаратов:
- кортикостероиды («Преднизолон», «Триамцинолон», «Дексаметазон»);
- цитостатики («Циклоспорин», «Метотрекс» «Азатиоприн»).
Также необходимы антибиотики в случае присоединения инфекции. С целью профилактики осложнений, которые могут возникать вследствие кортикостероидной терапии, необходимо принимать медикаменты, оказывающие защитную функцию на стенки желудка («Нитрат висмута»).