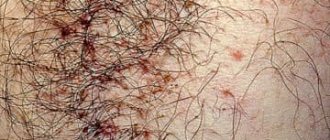
Возникшие черные точки на ногах могут быть свидетельством нескольких дерматологических проблем. Это и последствия вросшего волоса, если они обнаруживаются на голени и подошвенных бородавок, если есть черные точки на пятках.
Черные точки на ногах – сигнал провериться у специалиста
Причины возникновения бородавок
Новообразования кожи в виде подошвенных бородавок – распространенное заболевание, которое считается доброкачественным. Ему подвержены 10 % населения во всем мире.
Все бородавки без исключения имеют одну природу – их вызывает вирус папилломы человека (ВПЧ). Вирус распространяется исключительно контактным путем. Чаще всего люди заражаются в бассейнах, банях, спортзалах, так как для вируса влажная и теплая среда является идеальной для развития, через предметы обихода. Заражение может произойти при контакте с больным человеком и при ходьбе босиком.
Именно человек является носителем инфекции. Вирус без носителя может существовать несколько месяцев и тем самым остается заразным длительное время. Он проявляет устойчивость как к высоким, так и к низким температурам.
Подошвенную форму бородавок, которая составляет 1/3 всех случаев, вызывает ВПЧ первого типа. Ему подвержены больше люди, находящиеся в возрастной группе от 20 до 45 лет. Дети болеют редко.
Если иммунная система человека сильная, то она оказывает должное сопротивление и вирус пребывает в скрытом состоянии, никак себя не проявляя. Этот период может составлять 6 месяцев и более. Вирус находится в глубоких слоях дермы и активно размножается в том месте, куда проник. Этот участок деформируется, но пока никак визуально процесс не проявляется. Но когда под действием различных причин иммунитет слабеет, вирус переходит в активное состояние, начинает распространяться как горизонтально, так и вертикально и проявляется в виде новообразований с глубоко уходящим вглубь дермы корнем. В пораженном участке происходит быстрое ороговение клеток, а соседние области оказываются сдавленными. Поэтому папула имеет четкие границы и не повреждает соседние участки. Но из-за того, что близлежащие области сдавлены, возникает ощущение болезненности.
Существует много факторов, из-за которых могут появиться черные точки
Провоцирующими факторами развития бородавки являются:
- разрыхление эпидермиса из-за повышенной потливости ног;
- сухость кожи на стопах;
- неудобная обувь, сдавливающая ступни;
- заболевания, такие как плоскостопие, артрит, остеоартроз;
- системные болезни, приводящие к нарушению процессов питания клеток и тканей кожи (сахарный диабет, варикоз и др.);
- иммунодефицитные состояния, вызванные химиотерапией, ВИЧ-инфекцией, длительным приемом цитостатиков, что сопровождается тем, что кожа утрачивает способности быть барьером на пути вируса;
- механические и химические повреждения кожного покрова (ссадины, порезы, воспаленные участки вокруг вросшего ногтя, прорвавшаяся мозоль и др.).
Уже имеющиеся опухоли могут заражать соседние участки кожи и тем самым образовывать целые кластеры на ступнях.
Как лечить врастающие мозоли?
Главное, что следует знать – никакого самолечения! Такие образования категорически не разрешается прижигать, вырезать, распаривать, обрабатывать едкими составами, «волшебными» мазями. Все методики, не порекомендованные доктором, часто приводят к повреждению кожи, что повлечет за собой динамическое разрастание глубокой мозоли. Сначала дерматолог, затем уже лечение. Только доктор может определить динамику течения и развития патологии, глубину прорастания стержня. В зависимости от данных факторов будет определено лечение и назначены медикаментозные, хирургические или народные способы лечения.
Важно! Вирусная грибковая инфекция, которая характерна при наличии черной мозоли с точкой, при самолечении может быстро распространиться на здоровые участки кожи. Вылечить заболевание станет намного сложнее.
Признаки болезни
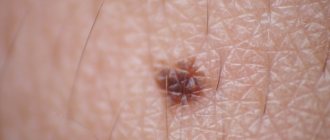
Когда на подошвенной поверхности стоп обнаруживается твердый бесполостной элемент, возвышающийся над кожей на 1-2 мм, то это является признаком подошвенной бородавки. Другие формы опухолей значительно выступают над поверхностью. Такое внутрикожное расположение обусловлено тем, что стопа постоянно испытывает давление при ходьбе и стоянии. При таких условиях уплотнение просто не имеет возможности разрастаться.
Чаще всего бородавка появляется одна
Форма нароста округлая. Размер может составлять от нескольких миллиметров до 2 см. Цвет кожи в зоне поражения при этом часто не изменятся, но может становиться розовым или светло-коричневым.
Чаще возникают единичные папулы, но если уплотнений слишком много, то они сливаются в бляшки, которые получили название «мозаичные бородавки». И это говорит о том, что вирус обладает высокой активностью.
Объясняется склонность к «размножению» еще и способностью вируса распространяться в горизонтальной плоскости и проникать на другие участки при нарушении целостности покрова, неправильном удалении других бородавок. Материнская опухоль отличается большими размерами, чем россыпь вновь появившихся уплотнений.
Только что возникшая папула имеет гладкую поверхность, которая постепенно грубеет. Со временем поверхность становится шероховатой на ощупь и изменяет цвет на желто-серый, что делает образование похожим на сухую мозоль. Верхний слой может быть, как ровным, так иметь и углубление в центре, похожее на вулканический кратер.
Такое поражение болит при ходьбе. При удалении поверхностного слоя, вскрытии или просто при внимательном осмотре можно увидеть черные или темно-коричневые точки. Они возникают как результат травмирования капилляров, которые кровоточат, вследствие чего образуются уплотнения из запекшейся крови – тромбы. Такая точечная мозаика является отличительной чертой подошвенных опухолей.
Еще один характерный признак, отличающий бородавки от мозолей – субъективные ощущения. Мозоль болит при прямом давлении, например, при ходьбе. Если возникла бородавка, то больно, когда участок кожи сжимается, т.е. без прямого давления. Явный дискомфорт чувствуется при ношении обуви. Поэтому так часто ее сопоставляют с пяточным шипом и называют «шипицей». При травмировании грубой папулы начинается кровотечение, которое легко можно остановить сдавливанием тканей или обработкой антисептиком.
Бородавки могут обнаружиться в любом месте подошвы, но чаще возникают в опорных местах, где происходит наибольшее давление стопы: на пятке, подушечках пальцев и стоп.
В 30% случаев уплотнение саморазрешается и на коже не остается следа. В этом случае вирус постепенно удаляется вместе с ороговевшими клетками в процессе естественного обновления кожи.
Но в большинстве случаев требуется лечение, так как постоянное трение и давление причиняют серьезный дискомфорт и болезненность и мешают папуле пройти произвольно. Кроме того, если вирус сохранился в глубоких слоях дермы, возможны рецидивы заболевания. Даже если бородавка исчезла бесследно сама, это не означает, что такие новообразования не появятся вновь, так как организм не способен выработать иммунитет к ВПЧ.
Лекарственные средства и медикаментозная терапия
Мозоль на пальце ноги или подошве можно лечить аптечными препаратами на основе салициловой кислоты. Препараты наносятся только на очаг поражения, на здоровую кожу средства наносить запрещено. Лучше всего подходят следующие медикаментозные составы:
- Супер Антимозоли – это препарат для удаления наростов, имеющий в составе активные компоненты карбамид, молочную кислоту.
- Бальзам Караваева (Витаон) с экстрактами трав. Средство очень эффективно и может применяться для лечения глубоких стержневых прорастаний.
- Немозоль – крем, содержащий концентрированную салициловую кислоту и уже доказавший эффективность.
- Сто-мозоль – это жидкая субстанция, упакованная в бутылочку с дозатором. Удобство применения – большой плюс, но вот терапия будет длительной, зато регулярное использование обеспечивает очень хороший результат.
Совет! Если дерматолог определяет наличие грибка или вирусной инфекции, будут назначены противогрибковые препараты типа Ацикловир, Пенцикловир, Ламизил.
Неплохо помогает бороться с образованиями мозольный пластырь Салипод. Эффективное средство крайне редко не справляется с наростами, причиной которых служит грибковая или вирусная инфекция. Применение пластыря невероятно простое:
- На сухой и чистый очаг поражения наложить пластырь;
- Закрепить Салипод обычным пластырем;
- Не снимать повязку 3-4 дня, затем удалить повязку;
- Распарить ступню и извлечь стержень.
Если стержневая часть ушла достаточно глубоко, следует снова повторить процедуру с 3-х дневным ношением повязки. После извлечения стержня остается глубокая ранка, которую нужно смазать антисептиком и защитить от попадания грязи. Помимо данного типа пластыря, аптеки предлагают достаточно других идентичных средств и их применение – это единственные случаи, когда протыкать нарост разрешено и то, после предварительного распаривания в горячей воде.
Совет! В период лечения медикаментами следует носить ортопедические стельки, чтобы ослабить давление на стопу или пятку.
Медикаменты – не единственный вариант, в некоторых случаях врачи прописывают более современные методики удаления вросших мозолей:
- Лазерное удаление эффективно в очень запущенных случаях. Луч лазера выжигает стержневую основу и удаляет все болезнетворные бактерии, минимизируя риск воспаления после процедуры.
- Аппаратное высверливание (удаление) – процесс удаления глубоко вросшего стержня. После процедуры специальным аппаратом, доктор закладывает в ранку антибактериальное средство, чтобы предупредить рецидивы и инфицирование пораженного очага.
- Криодеструкция жидким азотом – проверенный метод выжигания уплотнения с центральным стержнем. Оперативность и безболезненность операции, а также отсутствие риска вторичного прорастания – плюсы процедуры.
- Метод радиоволнового удаления – безболезненная операция, при которой радиоволны выпаривают воду из аномальных клеток, разрушая образование. Плюсы – отсутствие воздействия на соседние здоровые ткани.
- Электрокоагуляция – удаление наростов посредством воздействия переменного тока. На месте выжигания остается защитная корочка, которая выполняет роль биологической повязки. Через 10-12 дней корочка отпадает сама, оставляя чистую кожу.
Все способы лечения назначаются только после обследования у дерматолога. Категорически запрещено пользоваться медицинскими препаратами в целях самолечения из-за возможности развития грибковой инфекции в стержневой мозоли. Даже безопасный пластырь может привести к размножению бактерий и ураганному развитию болезни. Очаг поражения при этом увеличится по площади и глубине, а вот вылечить его будет намного сложнее.
Диагностические мероприятия
Точно определить, что уплотнение на ноге, вызвано ВПЧ сможет только врач дерматолог. Внешне образование очень похоже на мозоль, но не имеет кожного рисунка на поверхности. Врач сделает соскоб верхнего слоя эпидермиса и обнаруженная на ноге черная точка будет служить признаком подошвенной бородавки.
Важно сразу обратиться к врачу, чтобы установить причину заболевания
В большинстве случаев для постановки диагноза достаточно визуального осмотра специалиста. Но чтобы подтвердить наличие ВПЧ назначается проведение полимеразной цепной реакции или ПЦР. Сегодня это самый точный способ выявить возбудителя патологии. Метод основан на обнаружении фрагментов ДНК вируса.
Возможно назначение УЗИ, для определения глубины залегания корня у кожного новообразования.
Проводится дифференцированная диагностика для исключения дерматозов, характеризующихся нарушением процесса ороговения преимущественно ладонной и подошвенной поверхностей и накожных проявлений сифилиса.
Если темные точки на пятке и стопе болят при ходьбе
При обнаружении округлых черных атрибутов на ногах обращаются в больницу, элементы могут свидетельствовать о наличии патологических ВПЧ-образований:
- стержневых мозолей;
- подошвенных бородавок.
Черная точка на ступне, пятке устраняется с помощью комплексного лечения, которое включает терапию для повышения иммунной защиты организма, удаление подошвенного образования при помощи криодеструкции, лазер-луча, медикаментозного выжигания препаратами.
Терапевтические меры
Несмотря на низкий уровень перехода образования в онкологическую форму не рекомендуется бороться с ним самостоятельно и применять средства народной медицины.
Подошвенная бородавка в отличие от других разновидностей имеет длинные корни, которые расположены глубоко в коже. Этим значительно осложняется ее удаление.
Тем не менее современной дерматологии известен большой перечень методов лечения:
- электрокоагуляция;
- криодеструкция;
- лазерная методика;
- радиоволновой метод;
- хирургическое вмешательство.
Есть несколько способов, как удалить бородавку на ноге
Электрокоагуляция – это метод воздействия на нарост электрическим током. Под действием высоких температур бородавка отпадает, а сосуды спаиваются и не кровоточат. Процедура проводится под местной анестезией. Наиболее эффективно использование тока при папулах, которые залегают в поверхностных слоях эпидермиса. Если воздействовать таким методом более глубоко, то есть риск образования рубцов.
Криодеструкция – это метод воздействие жидким азотом, температура которого составляет почти минус 200 градусов. Азот замораживает вирусные агенты. Но такой метод показывает наибольшую результативность, если нарос молодой (до полугода). Если уплотнения застарелые, то только в 30% случаев азот поможет их удалить.
Такой способ достаточно чувствителен для кожи. Может оставлять покраснение и отеки. После процедуры на месте воздействия азота образуется пузырь, наполненный жидкостью, который затем подсыхает с образованием корочки.
Жидкий азот исключает образование рубцов после удаления, не требует применения анестезии и длительность манипуляций составляет не более 2 минут. С другой стороны метод при поверхностном воздействии не дает гарантии, что рецидивы не повторятся. Криодеструкция предусматривает реабилитационный период: обработку антисептиком 2 раза в день, защиту от воздействия внешних факторов на период заживления.
Самый распространенный способ избавиться от черных точек – это применение лазера. Луч снимает ороговевшие клетки послойно, тем самым обеспечивается контроль над глубиной воздействия. Одновременно происходит запайка сосудов и предотвращение кровоточивости. Существует несколько разновидностей методик, но наибольшей результативностью отличается импульсивный луч на красителях. Он эффективен в 95% случаев.
Способ не только ликвидирует наросты, но и стимулирует местный иммунитет. Лазерный луч оставляет после воздействия небольшие подсушенные корочки, которые сами отпадают от кожи, не требуя дополнительного ухода. Лазер безопасен для соседних тканей и вероятность рецидивов от его воздействия сводится к нулю.
Единственным минусом может стать стоимость процедуры.
При наличии обширных участков, покрытых бородавками, прибегают к хирургическому иссечению бляшек. Оно проводится с помощью скальпеля при местном обезболивании.
Лечение
У 90% людей бородавка на ступне или ладони проходит без лечения на ранней стадии, при этом в 30% случаев — в первые 3 месяца. Иммунная система подавляет вирус и заживляет кожный покров. Время самоизлечения зависит от стадии процесса: от 2 недель — до 1,5 лет.
Когда надо лечить шипицу?
Когда организм сам не справляется с болезнью, и ему надо помочь:
- если сильно болит,
- если мешает при ходьбе,
- если разрослась до больших размеров,
- если рядом появляются дочерние.
Как и чем лечить?
Удаление — способ лечения, успешный у 98% пациентов.
1) Удаление лекарственными препаратами
Для этих целей используются местнонекротизирующие средства.
- солкодерм (подробная статья про этот препарат — ссылка),
- вартокс (прочитать более подробно — ссылка),
- дуофилм (инструкция),
- колломак (инструкция),
- суперчистотел,
- веррукацид, или ферезол (читать инструкцию) — действует мягче, эффективность хорошая,
- ляпис (читать про ляписный карандаш) — эффективен при длительном применении.
В состав большинства указанных средств входят кислоты или щелочи. Удаление подошвенных бородавок (шипиц) происходит через химический ожог кожи. Бородавка отмирает. А на этом месте остается малозаметный рубчик.
Время лечения в большинстве случаев у препаратов составляет: 1 — 5 недель (в среднем 14-20 дней).
Также, для подготовки к процедурам удаления, на бородавку можно клеить мозольный пластырь Салипод (2 дня), либо срезать шипицу маникюрными ножницами.
2) Инструментальное удаление.
а) Мягкий лазер. (читать подробнее) Ваша бородавка испарится под действием лазера. На этом месте у вас останется углубленная рана. Рана заживет за 10-14 дней.
Вот видео удаления лазером бородавки:
А вот отзывы читателей: ссылка
б) Жидкий азот. (подробно об этом методе) Происходит глубокая заморозка тканей. Образуется пузырь. Будет боооольно и потом еще больно!! Заживает 14 дней.
Вот видео криодеструкции бородавки на стопе жидким азотом:
А вот отзывы читателей: отзыв 1 и отзыв 2
в) Радиоволновое излучение (аппарат «Сургитрон» и другие). (читать подробнее) Такой же эффект как от лазера — испарение тканей. И останется от бородавки только углубление-ранка.
Вот на видео удаление подошвенной бородавки радиоволной с петлевым наконечником (смотреть с 40 секунды):
А вот отзыв читателя: ссылка
г) Хирургическое удаление бородавки скальпелем. Производится под местной анестезией. Накладываются швы. Применяется очень редко, так как лазером или радиоволной намного удобнее, проще и менее травматично.
д) Электрокоагуляция. Производится выжигание бородавки электрокоагулятором. Это тот же скальпель, только электрический. В крупных клиниках сейчас используется редко.
Профилактика
Основной предупреждающей мерой появления подошвенной бородавки является предотвращение инфицирования вирусом папилломы человека. Для это следует в общественных местах таких как бассейн, баня, пользоваться исключительно индивидуальной обувью. Большое значение имеет косметический уход за подошвами: педикюр, удаление ороговевших клеток (пилинг), а людям, испытывающим проблемы с формой стоп, нужно пользоваться ортопедическими стельками. При гипергидрозе нужно выбирать обувь из натуральных материалов, следить за гигиеной, часто менять носки и пользоваться антиперспирантами для ног. Если подошвы склонны к сухости и потрескиванию обязательно применение увлажняющих кремов и ванночек.
Если возбудитель уже обнаружен в организме, то требуется проведение вторичной профилактики, которая заключается в применении противовирусных лекарств и препаратов стимулирующих иммунную систему.
Сопутствующие симптомы
Среди сопутствующих признаков часто отмечаются следующие симптомы:
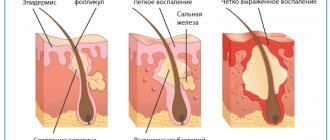
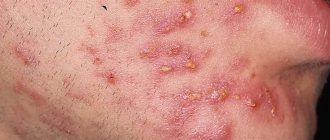
- повышенная жирность кожного покрова;
- кожа приобретает шероховатый вид и становится бугристой на ощупь;
- волосяные фолликулы воспаляются (из — за вросших волосков);
- появляются красные точки;
- наблюдается покраснение и болезненность кожных покровов.
Чаще всего недуг отмечается у женщин. В большинстве случаев связан с неправильным бритьем, а также уходом за ногами до и после процедуры. Гормональные нарушения в основном наблюдаются у молодого населения. Поэтому при появлении первых пятен следует обращаться к доктору и начинать лечение патологии на начальной стадии развития.
Диагностика: куда обратиться и какие анализы сдавать
Посетить врача нужно обязательно, если известно, что черные точки на стопах и икрах не вызваны неправильным бритьем, окрашиванием от обуви или некачественными косметическими продуктами. За помощью следует обратиться к дерматологу, а затем пройти необходимые исследования. Выявить самостоятельно, что это и почему появилось трудно. Пятнышки не являются отдельным заболеванием, а лишь свидетельствуют о расстройствах в организме.
Специалист может назначить сдачу общего анализа крови, чтобы выявить возможные воспалительные процессы или ослабленный иммунитет. Зачастую достаточно только осмотра и сдачи соскоба с пораженной области. Подобные процедуры необходимы для исключения или подтверждения кожных заболеваний.
Потемнения на ногтях пальцев ног
Причин для образования темных точек под ногтями на ногах гораздо больше, чем может показаться на первый взгляд. Одной из наиболее частых считается повреждение (или подногтевая гематома) пластины. Если прищемить палец или слегка случайно ударить по нему, то через некоторое время образуется черное пятно на ноге. Они объясняются разрывом капилляров и скоплением крови в одном месте. Помимо этого, к причинам, вызывающим черное пятно на пальце ноги:
- Нарушение пигментации. Некоторые люди зависимы от внешних условий: качества воды, интенсивности солнца, мороза или жары. На коже, волосах и ногтях часто проявляются малозаметные дефекты. Различные высыпания, темные бороздки и точки беспокоят больше сезонно, поэтому отследить провоцирующий фактор не так сложно.
- Недостаточная работа печени. При некоторых заболеваниях желудочно-кишечного тракта пигмент не выводится из организма и накапливается в коже. Ногтевые пластины также изменяют оттенок на более желтый или коричневатый.
- Грибковое поражение. Плесневые грибки нередко поражают пальцы и ногтевые пластины. Образовываются не только черные точки на ногтях ног – изменяется практически весь ноготь. Он становится хрупким, желтым (в некоторых случаях зеленоватым или серым), начинает слоиться и разрушаться.
- Онкологическое заболевание. При большом скоплении метастаз в организме на коже могут появиться новообразования различных цветов. Обратить внимание надо на общее самочувствие и срочно обратиться к доктору.
Вызвать крапинки и черные точки под ногтями способен некачественный лак или косметический продукт. После выявления дефекта в первую очередь надо отказаться от любых средств, которые могут спровоцировать проблему. Если она не исчезла (или не стала менее заметной) в течение нескольких дней, то требуется консультация специалиста.
Самый простой способ, позволяющий вывести шипицы
Существует замечательный народный способ, позволяющий избавиться от шипиц. Замечательный потому, что очень эффективный и простой. Правда, подходит он преимущественно детям и молодым людям. Именно в этом возрасте кожа на пятке еще не потеряла мягкости и не приобрела натоптышей (плотных слоев ороговевшей кожи). Способ заключается в продолжительной ходьбе босиком в летнее время.
Совершенно не важно, где происходят прогулки: по траве, земляным дорожкам, лесным тропинкам или песчаному берегу. За счет истирания кожи, бородавки незаметно исчезают и в первую очередь на пятке.