Дерматозы и инфекционные заболевания
Сыпь во время беременности может быть связана с такими заболеваниями, как атопический дерматит, холестаз (также характерный для гестационного периода), полиморфный дерматоз, пефигоид (разновидность герпеса).
При этом бывает так, что до беременности женщину не беспокоила аллергия или другие кожные заболевания. Но чаще всего предрасположенность к ним все-таки была (примерно у каждой пятой пациентки с атопическим дерматозом признаки этой патологии возникали и раньше).
В целом дерматозы беременных диагностирую примерно у 3-5% женщин, но нужно отметить, что при легком течении заболевания далеко не каждая будущая мама обращается к врачу, так что истинный масштаб установить довольно сложно.
Сыпь на животе при беременности чаще всего появляется у тех женщин, кто имеет наследственную предрасположенность к таким заболеваниям, в том числе к аутоиммунным патологиям и аллергическим реакциям. К счастью, после родов она довольно быстро проходит.
Бывает, что сыпь свидетельствует об инфекционных патологиях вроде кори или краснухи. В таком случае возникают дополнительные симптомы, характерные для вирусных инфекций, по которым можно понять природу заболевания.
Причины и факторы риска
Все этиологические факторы, которые могут явиться триггерами воспаления кожных покровов, условно разделяются на 2 группы: эндогенные (внутренние) и экзогенные (внешние).
Дерматозы сопровождаются значительными субъективными ощущениями, косметическими дефектами, ограничивают активность пациента и негативно влияют на качество жизни.
Наиболее распространенные внешние причины:
- физические факторы воздействия (механическое трение, систематическое или одномоментное экстремальное по силе температурное воздействие, ультрафиолетовое или ионизирующее излучение, воздействие электрического тока, травмы);
- химические, которые могут вызывать заболевание как при непосредственном контакте с кожей, так и при попадании внутрь организма (агрессивные бытовые химикаты, косметические средства, производственные вредности, аллергены, лекарственные средства, продукты питания и пр.);
- биологические (бактерии, вирусы, простейшие, членистоногие, грибы и т. п.).
Дерматоз может быть обусловлен контактом кожи с бытовой химией
Обычно для развития дерматоза необходимо сочетание нескольких факторов: наличие провокатора, ослабление местной защиты кожи, несостоятельность иммунного ответа на агрессивное воздействие и др. Однако иногда даже изолированное воздействие способно спровоцировать заболевание кожи (например, ожог или отморожение).
Внутренние причины:
- местный хронический очаг инфекции (хронический тонзиллит, пиелонефрит, кариозные зубы и т. п.);
- хронические заболевания внутренних органов, осуществляющих обезвреживание и выведение токсинов (например, эритема стоп и ладоней при болезнях печени);
- нарушения белкового, минерального, углеводного обмена;
- нарушения регионарного кровотока, местные дефекты микроциркуляции;
- гиповитаминозы;
- нарушения лимфодренажа;
- заболевания нервной системы (как центральной, так и периферической) или функциональные расстройства;
- эндокринная патология;
- метастазирование в кожные покровы при злокачественных новообразованиях;
- болезни системы кроветворения;
- генетический дефект, наследственная предрасположенность;
- иммунодепрессия.
Иногда причина дерматоза остается невыясненной, в этом случае он называется идиопатическим.
Причины появления сыпи
Хотя вопросы возникновения такой патологии еще изучены не до конца, среди медиков господствует мнение, что проблема связана с гормональной перестройкой во время беременности, а также с происходящими в этот период естественными физиологическими изменениями, поскольку активизируются определенные потовые железы. К тому же, растяжение кожи приводит к зуду.
Многие считают, что сыпь — признак беременности. На самом деле она возникает не у каждой женщины.
Причины, провоцирующие ее, следующие:
- Изменения иммунитета, которые при беременности направлены на то, чтобы не допустить отторжения плода.
- Генетическая предрасположенность. Именно ею обусловлено большинство аутоимунных процессов. Интересно, что в данном случае аллергические реакции вызваны не столько внешними раздражителями, сколько плацетарным антигеном.
- Повреждение соединительной ткани. Очень часто бывает, что сыпь при беременности чешется не из-за классической аллергической реакции, а из-за увеличения размера живота и связанного с этим растяжением кожи. Волокна соединительной ткани повреждаются, в кровь попадают фрагменты эластина и коллагена, а организм воспринимает их как аллергены, отсюда — реакции в виде сыпи и зуда.
ЧИТАТЬ ТАКЖЕ: Прыщи из-за проблем с кишечником и желудком – причины появления и способы лечения лица
В некоторых случаях сыпь и зуд вызваны не аллергическими реакциями, а гестационным холестазом, то есть застоем желчи, который может возникать при беременности.
Пузырный дерматоз
Точные причины болезни до конца не установлены, но обычно пузырчатый дерматоз возникает вследствие аутоиммунных заболеваний. Факторами развития пузырчатого дерматоза могут быть вирусы, инфекция и т.д.
Симптомы пузырного дерматоза
Пузырчатка относится к группе буллезных дерматозов, для которых характерно возникновение на коже пузырьков.
Проявления пузырчатого дерматоза зависят от его формы:
— Себорейная (пузырчатые образования в области груди, спины и на голове);
— Вульгарная (пузыри на коже или слизистой оболочке);
— Листовидная (пузыри, покрывающиеся со временем коркой, и гиперпигментация);
— Вегитирующая (пузырьки образуются на складках кожи).
Лечение пузырного дерматоза
Лечение пузырчатого дерматоза заключается в продлении жизни пациенту и достижению стойкой ремиссии заболевания. Больному назначаются кортикостероиды и цитостатические препараты. Также проводится лечебная терапия, направленная на устранение сопутствующих заболеваний, таких как кандидоз, пневмония и другие.
Атопический дерматит беременных
На его долю приходится более 50% случаев возникновения высыпаний. Им обычно обусловлена сыпь при беременности на ранних сроках. Остальные виды кожных заболеваний проявляются позже, но атопический дерматит может возникнуть уже в первом триместре. Обусловлен изменениями иммунитета при беременности.
Практика показывает, что после родов в 80% случаев он проходит и больше женщину не беспокоит. Такие реакции проявляются как почесуха, экзема и зудящий фолликулит. Опасности они не представляют.
Пемфигоид беременных
Представляет собой достаточно редкую аутоимунную патологию, когда аллергеном выступает плацентарный антиген. Сопровождается зудом и сыпью в виде пузырьков. После родов обычно проходит, но может возникать сыпь у ребенка.
К счастью, это более редкое заболевание по сравнению с атопическим дерматитом, поскольку при нем возникают такие осложнения, как фетоплацентраная недостаточность, преждевременные роды и прочее. Да и в послеродовом периоде могут начаться проблемы — например, развивается послеродовой тиреоидит. К тому же, при месячных или во время приема гормональных препаратов могут быть рецидивы заболевания.
Все перечисленные заболевания требуют лечения,поэтому к врачу надо обращаться обязательно.
Симптомы, которыми сопровождается сыпь
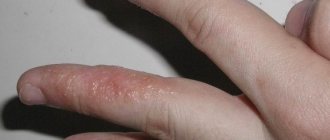
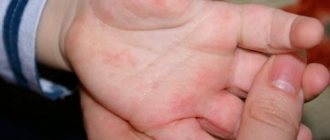
Следует отметить, что высыпания могут иметь разную локализацию. Например, сыпь на руках при беременности — это в основном проявление атопического дерматита.
При этом заболевании красные экзематозные пятна появляются также на лице и шее, а на руках они локализуются в основном на ладонях и сгибательных поверхностях. Особенно часто она появляется на у первородящих женщин. При атопическом дерматите сыпь на ногах при беременности тоже не редкость. В том числе, она локализуется под коленями и на подошвах. Но на животе высыпаний практически не бывает.
ЧИТАТЬ ТАКЖЕ: В чем отличия чирей от фурункулов, симптоматика заболевания и методы лечения
При зудящем фолликулите сыпь похожа на угревую. Она чаще всего возникает на плечах и спине, животе, руках. Прыщики располагаются у волосяных фолликулов. Они могут быть достаточно крупными — 2-4 мм в диаметре.
При полиморфном дерматозе сыпь представляет собой зудящие папулы красного цвета. Они в основном появляются на животе, затем распространяются на бедра и ягодицы. В основном сыпь возникает над растяжками. На слизистых оболочках ее не бывает. Также чистой остается кожа возле пупка и на лице. Хотя отдельные пятнышки имеют диаметр 1-3 мм, они имеют склонность сливаться в крупные пятна.
Бывает, что возникает сыпь на лице при беременности. Она говорит о наличии аллергических реакций, может сопровождаться не только зудом, но и повышенной слезоточивостью, насморком и прочими симптомами.
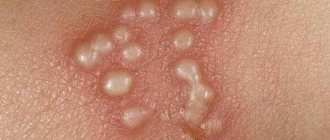
При пемфигоиде сыпь чаще всего появляется на 4-7 месяце. В основном она локализуется на коже вокруг пупка, но может возникать и на груди или спине. Высыпания имеют вид пузырьков. Если их повредить, на их месте появляются эрозии, а при высыхании корки.
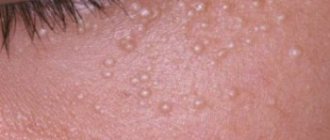
Внутрипеченочный холестаз характеризуется пожелтением кожи и зудом, который особенно остро ощущается на ладонях и подошвах. Сыпь обычно носит при этом вторичный характер. Очень часто женщина ее расчесывает, поскольку зуд бывает практически нестерпимым.
Абстракт
Дерматозы, возникающие во время беременности, очень важно знать для клинициста, так как они поражают большое количество беременных и представляют собой опасность для плода. К этим заболеваниям относятся пемфигоид беременных, полиморфные высыпания беременных, внутрипеченочный холестаз беременных и атопическую сыпь беременных. В данном обзоре описывается патогенез, клинические особенности и лечение данных дерматозов.
Введение
В период беременности выделяют три группы кожных заболеваний. К первой группе относятся доброкачественные заболевания, возникающие вследствие гормональной перестройки, происходящей во время беременности; ко второй группе относятся ранее существовавшие заболевания, обострившиеся во время гестации; к третьей группе относятся дерматозы, специфические для беременности [1].
Дерматозы беременных – это специфическая группа зудящих патологий, которые возникают только у беременных. Из – за неясности этиопатогенеза, редкой встречаемости и сходства в клинической картине постоянно ведутся дискуссии о том, как классифицировать эти заболевания. Последняя классификация предложена Амбрус – Рудольф [2] в 2006 году, и включает пемфигоид беременных, полиморфный дерматоз беременных, внутрипеченочный холестаз и атопическую сыпь беременности (Табл.1).
Таблица 1
| Дерматоз | Патогенез | Клиническая картина | Локализация | Параклиническая диагностика | Лечение | Риски для плода |
| Пемфигоид беременных | Циркулирующие IgG, активация комплемента, реагирование антител с амниотическим эпителием, плацентой, базальной мембраной кожи, приводя к аутоиммунной реакции и повреждению тканей с образованием пузыря. | Зудящие папулы и бляшки, кольцевидные везикулы, напряженные пузыри на эритематозном фоне | Околопупочная область, с распространением на бедра, ладони и подошвы | Гистология: выявление поверхностных и глубоких лимфоцитогистиоцитарных эозинофильных инфильтратов; ПИФ: отложения IgG и С3 на базальной мембране | Системные ГКС в дозе 0.5 мг/кг, с постепенным снижением до поддерживающей дозировки в зависимости от активности заболевания; топические ГКС III и IV классы; Циклоспорин а, дапсон, азатиоприн или Метотрексат (после родов) | Крапивница или везикулярные высыпания у новорожденных (из-за переноса антител от матери к плоду); преждевременные роды, гипотрофия плода; токсичность при применении циклоспорина А. |
| Полиморфные высыпания беременных | Перерастяжение передней брюшной полости вследствие увеличение массы тела, приводящее к воспалению соединительной ткани; изменения уровня кортизола; атопия. | Сильно зудящие уртикарные высыпания, отечные папулы и бляшки, папуловезикулы, эритема, пузыри, волдыри. | Живот, без вовлечения пупочной области, ягодицы, бедра, спина | Гистология: дермальный отек, с периваскулярным лимфоцитарным инфильтратом, состоящим из эозинофилов, Т- клеток и макрофагов | Топические и системные ГКС, антигистаминные препараты | Нет побочных эффектов, связанных с заболеванием и использованием системных ГКС; использовать только разрешенные во время беременности антигистаминные препараты |
| Внутрипеченочный холестаз беременных | Гормональные изменения, генетическая предрасположенность, экзогенные факторы (сезонные колебания), диета. | Выраженный кожный зуд, без первичного поражения кожи, с или без желтухи | Сначала на ладонях и подошвах, с последующим распространением на весь кожный покров; экскориации, пруриго, узелки | Повышение в сыворотке крови желчных кислот и аминотрансфераз | Урсодезоксихолевая кислота, фототерапия | Преждевременные роды, интранатальный дистресс плода, мертворождение, дефицит витамина К, коагулопатии |
| Атопическая сыпь беременных | Снижение продукции цитокинов Т – хелперами 1 типа, увеличение продукции цитокинов Т – хелперами 2 порядка | Кожный зуд, экскориации, присоединение вторичной инфекции | 66% — экзематозные поражения кожи в типичных для атопического дерматита местах; 33% — незначительный зуд, папулы на туловище и конечностях | Нет патогномоничных симптомов, специфичных для заболевания, повышенный уровень IgE в сыворотке крови у 20-70% | Топические ГКС II–IV класса. Топические ГКС. Антигистаминные препараты. фототерапия Антибиотики в случаях вторичной инфекции. | Нет никаких рисков, кроме высокого риска по развитию у ребенка атопического дерматита в будущем. |
Целью данного обзора является изучение четырех специфических дерматозов беременных. Некоторые дерматозы представляют собой риск для развития плода, и тем самым, являются важной темой для клиницистов.
Пемфигоид (герпес) беременных
Пемфигоид беременных – это редкое кожное аутоиммунное заболевание, сопровождающее интенсивным зудом и возникающее только во время беременности. Пемфигоид беременных по клинико – иммунологическим особенностям имеет сходство с другими пузырными дерматозами.
Из – за схожести морфологической картины – волдыри – прежнее название этого заболевания – герпес беременных. Название было изменено из – за отсутствия связи с герпесвирусной инфекцией. Заболевание возникает во втором и третьем триместре беременности [2,3], однако сообщается о случаях возникновения в первом триместре и послеродовом периоде [2,4,5]. Распространенность заболевания одинакова во всем мире и составляет 1:60.000 [6,7]. Патогенез до конца не выяснен, но в 61 – 80% случаев существует ассоциация с HLA – DR3 и 52 – 53% — с HLA – DR4 [8].
Патогенез
Первичный иммунный ответ происходит внутри плаценты. Циркулирующие IgG реагируют с амниотическим эпителием плацентарной ткани и базальной мембраной кожи. Аутоиммунные реакции, происходящие в коже, связаны с накоплением иммунных комплексов, активацией комплемента, хемотаксисом и дегрануляции эозинофилов, в результате чего происходит повреждение ткани и формирование пузырей [9]. Основной инициирующий фактор остается невыясненным, но предполагается, что аллогенная или аутоиммунная реакция связанна с отклонением от нормальной экспрессии TI продукта главным комплексом гистосовместимости [10].
Имеются сообщения о случаях возникновения пемфигоида беременных во время менструации и после приема оральных контрацептивов. Эти наблюдения позволяют предположить роль половых гормонов в патогенезе заболевания [6,11,12], хотя также существуют исследования, говорящие об обратном [13].
Клинические особенности
Пемфигоид беременных начинается с появления сильно зудящих уртикарных кольцевидных высыпаний, затем появляются везикулы и большие напряженные пузыри на эритематозном фоне. Излюбленной локализацией является околопупочная область (Рис.1). В 90% случаях в дальнейшем высыпания распространяются по всему животу, а в некоторых случаях, и до бедер, ладоней и подошв [11]. Зачастую в последний месяц заболевание стихает и обостряется сразу после родов. Активность процесса уменьшается и исчезает в течение первых месяцев после родов, и вновь возникает при последующих беременностях. У большинства пациентов заболевание разрешается спонтанной ремиссией, без лечения, через несколько недель или месяцев после родов.
Диагностика
Диагноз пемфигоида беременных основывается на характерной клинической картины, данных гистологического обследования и прямой иммунофлюоресценции. Для классической гистологической картины характерно наличие поверхностных и глубоких периваскулярных лимфогистиоцитарных эозинофильных инфильтратов. При прямой иммунофлюоресценции обнаруживается отложение на базальной мембране IgG и С3 – комплемента [4, 11]. Отложение С3 – комплемента обнаруживается в 100% случаев, в то время как отложение IgG только в 25 – 50% [11].
Лечение
Лечение пемфигоида беременных начинается с приема пероральных ГКС в дозе 0.5 мг/кг, далее доза постепенно снижается до поддерживающей, в зависимости от активности заболевания. При легком течении возможно применение топических ГКС III и IV класса. Если топические и системные ГКС оказываются неэффективными, лечение дополняют применением системных иммуносупрессантов, таких как Циклоспорин, Дапсон, Азатиоприн, Метотрексат (после родов).
Влияние пемфигоида беременных на плод
В результате трансплацентарной передачи антител IgG1 от матери к плоду, у 10% новорожденных развивается слабая клиническая картина, состоящая из крапивницы или везикулярных высыпания на коже [9] (Рис.2). Пемфигоид беременных ассоциирован с преждевременными родами и гипотрофией плода. Некоторые исследователи предполагали, что отклонения от нормы у новорожденных связаны с применением системных ГКС, но скорее всего, это связано с активностью дерматоза, а не с применением ГКС. Высокий риск развития патологии у плода чаще связан с развитием пемфигоида беременных в первом и втором триместре. Системное применение ГКС не влияет на исход беременности [14]. Однако, необходимо осуществлять мониторинг состояния беременной во время приема системных ГКС. Также из – за токсичности для организма матери и гипотрофии со стороны плода необходим тщательный контроль за пациентами при приеме Азатиоприна. Азатиоприн можно принимать во время беременности, но его прием должен быть под контролем. Метотрексат при беременности противопоказан.
Коморбидные заболевания
Пемфигоид беременных часто ассоциирован с другими аутоиммунными заболеваниями, такими как, болезнь Грейвса, тиреоидит, злокачественная анемия [5,11]. Это связано с наличием антигенов HLA – DR3 и DR4 [15] при этих аутоиммунных заболеваниях.
Полиморфный дерматоз беременных
Полиморфный дерматоз беременных – доброкачественное, саморазрешающееся воспалительное заболевание, чаще встречается у первобеременных в третьем триместре или послеродовом периоде [9,16,17]. Редко встречается при последующих беременностях [17]. Это самый распространенный дерматоз у беременных, его частота составляет 1 на 160 случаев беременностей [9,18]. Несмотря на то, что частота заболевания высока, этиология до сих пор не ясна. Отмечается взаимосвязь с большой прибавкой массы тела, иммуно – гормональной перестройкой, но ни одна теория до сих пор не является обоснованной [3,9,18].
Патогенез
Патогенез заболевания до сих пор не изучен. Предполагают, что перерастяжение брюшной стенки приводит к повреждению соединительной ткани, вызывая воспалительную реакцию [9,18]. В проведенном исследовании, в котором приняли участие 200 пациентов с полиморфным дерматозом, было обнаружено снижение кортизола в сыворотке крови по сравнению с контрольной группой. Другая теория заключается в наличии атопии у беременных. Исследовав 181 пациентов было обнаружено, что у 55% была выявлена атопия [18]. До сих пор нет доказательств относительно вклада в патогенез циркулирующих иммунных комплексов и наличия HLA класса.
Клинические особенности
Излюбленной локализацией высыпаний является живот, обычно на стриях, не затрагивая область пупка, заболевание начинается с появления зудящих эритематозных уртикарных папул и бляшек (Рис.3). Характерно быстрое распространение на бедра, ягодицы, грудь и спину. Вовлечение ладоней и стоп встречается редко [9]. Высыпания отличаются полиморфизмом: папуловезикулы, пурпура, пузырьки.
Диагностика
В настоящее время не существует методов диагностики. Гистопатология различается в зависимости от стадии заболевания. Диагноз основывается на клинической картине и биопсии. При биопсии обнаруживают поверхностный дермальный отек, периваскулярный лимфоцитогистиоцитарный инфильтрат, состоящий из эозинофилов, Т – хелперов и макрофагов. На более поздних стадия обнаруживаются эпидермальные изменения: гипер – и паракератоз [9,16].
Лечение
Лечение симптоматическое. Обычно для устранения зуда и высыпаний достаточно применение кортикостероидов с или без приема антигистаминных препаратов. В тяжелых случаях может понадобиться применение системных ГКС. Чаще заболевание саморазрешается в течение нескольких недель после родов без пигментных поствоспалительных рубцов.
Риски для плода
Полиморфный дерматоз беременных не опасен для плода и новорожденных. Исход заболевания у матери обычно благоприятный. При приеме топических и системных ГКС необходим контроль за состоянием организма беременной. При назначение антигистаминных препаратов следует отдать рпедпочтение Цетиризину, Лоратадину и Фексофенадину.
Внутрипеченочный холестаз беременных
Внутрипеченочный холестаз беременных характеризуется тяжелым кожным зудом и вторичным поражением кожи в третьем триместре беременности. Холестаз беременных представляет собой обратимую форму холестаза, который развивается у генетически предрасположенных к нему индивидуумов. Холестаз беременных не относится к первичным дерматозом, но из – за корреляции проявлений кожных симптомов во время гестации и наличием рисков для плода, был отнесен к специфическим дерматозам беременных. Распраненность дерматоза наиболее высока в Скандинавии и Южной Африке, частота около 1%.
Патогенез
В основе патогенеза лежит взаимодействие гормональных, генетических и средовых факторов [9]. К экзогенным факторам относятся сезонные колебания окружающей среды [21], а также особенности диеты, дефицит селена [22]. Роль экзогенных факторов в развитии заболевания до сих пор изучается.
Клиническая картина
Внутрипеченочный холестаз беременных характеризуется наличием зуда без первичного поражения кожи с или без желтухи. Частота желтухи: 0.02 – 2.4% [23]. Зуд обычно начинается на ладонях и подошвах, далее распространяется по всему кожному покрову. Интенсивный зуд часто сочетается со вторичными экскориациями (Рис.4). Обычно они локализуются на нижних конечностях, чаще в области голеней. Симптомы обычно проходят в течение 1 – 2 дней после родов, но могут сохраняться в течение 1 – 2 недель [9]. Существует высокий риск повторного возникновения заболевания при повторных беременностях (50 – 70%), а также при применение оральных контрацептивов.
Диагностика
Диагноз основывается на наличии кожного зуда, повышения уровня желчных кислот и аминотрансфераз.
Лечение
Целью лечения является снижение уровня желчных кислот в сыворотке крови и устранение кожного зуда. Для облегчения кожного зуда возможно использование урсодезоксихолевой кислоты, при их применении не наблюдаются побочных эффектов и влияния на исход беременности [24]. Использование Холестирамина, антигистаминных препаратов, топических и системных кортикостероидов не имеет доказательной базы и может оказать неблагоприятное воздействие на исход беременности [1,24]. В исключительных случаях может быть использована фототерапия.
Риски для плода
Холестаз беременных ассоциирован с преждевременными родами (20 – 60%), с последующим развитием интранатального дистресса плода (20 – 30%), а также с мертворождением (1 – 2%) [9]. Тяжелое течение холестаза может приводит к дефициту витамина К и коагулопатиям у беременных и детей [1]. За этим необходимо тщательно следить во время и после беременности.
Атопическая сыпь беременных
Атопическая сыпь беременных – доброкачественное состояние, для которого характерны зудящие экзематозные или папулезные очаги, чаще у предрасположенных к атопическому дерматиту или имеющие атопический дерматит в анамнезе. Термин «Атопическая сыпь беременных» обозначает гетерогенную группу зудящих расстройств во время беременности, такие как, пруриго беременных, зудящий фолликулит беременных, экзема беременных. Атопическая сыпь является наиболее частой причиной зуда во время беременности [2,16]. Заболевание имеет две группы пациентов: первая группа пациентов, которые имеют в анамнезе атопический дерматит, а ко второй группе пациентов относятся беременные, у которых атопическая сыпь появилась впервые во время беременности. У 80% беременных сыпь появилась впервые [2]. Заболевание развивается в начале первого или второго триместра и обычно рецидивирует при последующих беременностях. У большинства беременных с атопической сыпью имеется повышенный уровень IgE в крови. У таких беременных положительные тесты на аллергены, а также отягощенный наследственный анамнез по атопическому дерматиту.
Патогенез
Считается, что в основе патогенеза атопической сыпи лежат иммунологические изменения. Беременность ассоциирована сдвигом иммунного ответа в сторону продукции цитокинов Th 2 порядка (ИЛ – 4 и ИЛ – 10). Продукция противовоспалительных цитокинов ответственна за изменения кожи во время беременности [25].
Клиническая картина
Основными клиническими особенностями являются кожный зуд, пруриго, экскориации, экзематозные поражения кожи (Рис.5). У двух третей беременных высыпания локализуются на типичных для атопического дерматита местах, на лице, шеи, сгибательных поверхностях конечностях, у оставшихся беременных сыпь локализуется на туловище и конечностях и сопровождается незначительным зудом. Рассчесывания приводят к экскориациям и вторичным инфекциям кожи. Экзема обычно исчезает после родоразрешения.
Диагностика
Диагноз основывается в основном на клинической картине. Патогномоничных симптомов при атопической сыпи беременных нет. В сыворотке крови можно выявить повышенный уровень IgE (20 – 70%) [2].
Лечение
Лечение зависит от тяжести заболевания. Обычно достаточно применение топических ГКС III и IV класса, но при тяжелом состоянии могут быть необходимы системные ГКС и антигистаминные препараты. При неэффективности лечения возможно использования фототерапии. При присоединении бактериальной инфекции необходимо применение антибиотиков.
Риск для плода
Атопическая сыпь беременных не влияет на развитие и состояние плода и новорожденных, но указывает на то, что у ребенка высокий риск развития атопического дерматита в будущем.
Выводы
Кожный зуд и высыпания являются общими во время беременности и, как правило, имеют доброкачественный характер и склонны к саморазрешению. Они составляют немногочисленную группу воспалительных заболеваний, ассоциированные с беременностью и/или раннем послеродовым периодом, которые могут приводить к тяжелым патологиям плода, мертворождению и преждевременным родам [23].
Зуд является общим симптомом для этой группы заболеваний. Заболевания различаются по морфологии высыпаний, локализации, времени возникновения, но в то же время имеют много общего. Для неопытных клиницистов порой бывает сложно поставить диагноз, основываясь только на клинической картине. К вспомогательным методам диагностики относятся гистопатология, анализ крови, прямая иммунофлюоресценция. Для пемфигоида беременных и холестаза беременных лабораторные анализы являются основополагающими. Поэтому, необходимо для постановки диагноза учитывать данные анамнеза, клиническую картину и гистопатологию.
Риск для плода имеется только при пемфигоиде и холестазе беременных. Для успешного исхода беременности необходим многопрофильный контроль с участием дерматолога, педиатра, акушера, гастроэнтеролога.
Диагностика
Для того чтобы правильно поставить диагноз, врач назначит дополнительное исследование. Ведь он должен исключить инфекции, микробное поражение, другие патологии.
Одним из наиболее информативных исследований с этой точки зрения является биохимический анализ крови. Он позволяет выявить наличие акушерского холестаза, поскольку при этом заболевании в крови значительно повышается уровень желчных кислот, примерно у 20% будущих мам, столкнувшихся с проблемой сыпи, повышается и уровень билирубина.
И в подавляющем большинстве случаев анализ показывает значительное увеличение активности печеночных ферментов. При остальных заболеваниях, проявляющихся сыпью, показатели в биохимическом анализе остаются в пределах нормы.
Чтобы исключить микробное или грибковое поражение, делается анализ соскоба или содержимого пузырьков-высыпаний на микрофлору, а также проводится люминесцентная диагностика. При диагностике очень важно исключить чесотку, себорею, бактериальный фолликулит, гепатит и ряд других заболеваний, поскольку они требуют других методов терапии.
Для атопического дерматита и герпеса проводится такой анализ, как определение содержания антител IgG4 (при герпесе показатель увеличивается) и IgE (этот показатель отражает течение аллергической реакции).
Наконец, при подозрении на пемфигоид и полиморфный дерматоз делается гистологическое исследование биоптата кожи.
Введение
Лихеноидные дерматозы вульвы — это гетерогенная группа заболеваний с рядом сходных клинических и/или морфологических черт [1].
Клиническая картина лихеноидных дерматозов характеризуется возникновением папул с поверхностными плотно прилегающими чешуйками (от лат. Lichen
— лишайник, симбиотическая ассоциация грибов и микроскопических зеленых водорослей) [2]. Их прототипом является красный плоский лишай (КПЛ), помимо него к лихеноидным дерматозам относят лихеноидные сыпи и лихеноидный контактный дерматит, реакцию «трансплантат против хозяина», cклерозирующий и атрофический лихен и очаговый нейродермит [1].
Гистологически лихеноидная модель воспаления характеризуется повреждением клеток базального слоя эпидермиса и формированием полосовидного инфильтрата в верхних отделах дермы [3]. К группе дерматозов с таким гистологическим паттерном Международное общество по изучению вульвовагинальных болезней (The International Society for the Study of Vulvovaginal Disease, ISSVD) относит КПЛ и ранние стадии склерозирующего и атрофического лихена вульвы [4]. Некоторые авторы рекомендуют включить в эту группу плазмоклеточный вульвит Зуна [2], который также имеет похожие клинические черты с эрозивной формой КПЛ вульвы.
Сходство клинической и гистологической картины лихеноидных дерматозов затрудняет их дифференциальную диагностику. В последнее десятилетие в диагностике воспалительных дерматозов широко используется метод дерматоскопии [5, 6]. Несмотря на малое количество публикаций, касающихся дерматоскопических признаков дерматозов вульвы, можно выделить отличительные черты каждого из них и использовать в качестве дополнительного метода диагностики этой группы заболеваний [7–9].
Цель данного обзора — систематизация наиболее характерных клинических, морфологических и дерматоскопических признаков лихеноидных дерматозов вульвы, учет которых необходим для правильной постановки диагноза (табл. 1).
Лечение высыпаний: основные методы
Зуд и сыпь при беременности нужно лечить комплексно, в том числе, устраняя причину их появления в зависимости от того, с чем связаны такие явления.
ЧИТАТЬ ТАКЖЕ: Яблочный уксус применение в народной медицине ✦ 33 секрета ✦
Например, используются антигистаминные препараты при атопическом дерматите и других видах аллергии. Они могут повлиять на плод, поэтому в первом триместре их назначают с осторожностью, если польза для матери превышает риск для ребенка. В таких случаях применяются антигистаминные препараты 2-3 поколения — «Гистафен», «Кларитин», «Зиртек», «Цетиризин».
Если сыпь сопровождается сильным воспалением, то при всех видах заболеваниях, кроме зуда беременных (то есть атопическом дерматите, полиморфном дерматозе, пимфегоиде) могут назначаться кортикостероиды. Например, это может быть мази на основе гидрокортизона или преднизолона.
Для пемфигоида нет специфического лечения, поэтому чаще всего при нем также используются описанные выше гормональные средства.
При акушерском холестазе назначаются препараты урсодезоксихолевой кислоты. Она улучшает состав желчи, снижает концентрацию в ней токсичных видов желчных кислот, способствует оттоку жести. При этом заболевании дополнительно назначают препараты-гепатопротекторы для защиты печени, например, «Карсил», а также цитостатики («Метотрексат»). Рекомендуется принимать описанные выше антигистаминные препараты и витамины.
Наконец, важно соблюдать определенные ограничения в еде, отказаться от острой, жирной, соленой пищи, чтобы поддержать печень. Иногда назначаются лечебный массаж или специальная физкультура.
Эмоленты
Это кремы и лосьоны, которые используются при подобных заболеваниях для ухода за кожей, чтобы восстанавливать поврежденный эпидермис, увлажнять и смягчать кожу, способствовать регенерации межклеточных липидных структур.
Большинство эмолентов не имеет противопоказаний для будущих мам, но нужно внимательно изучать их состав, чтобы в него не входили компоненты, которые могли бы вызвать аллергические реакции.
В состав могут входить персиковое или оливковое масло, пантенол, другие натуральные и синтетические компоненты для увлажнения кожи.
К числу популярных эмолентов относится, например, крем «Бепантен», который рекомендуется даже использовать для лечение атопического дерматита у младенцев.
Во время беременности важно правильно ухаживать за кожей, чтобы исключить сыпь, вызванную недостаточным соблюдением гигиены.
Как таковых, профилактических мер против дерматозов нет. Но врачи рекомендуют отказаться от синтетического белья и одежды в пользу изделий из натуральных тканей, а также исключить контакт с различными аллергенами: домашней пылью, шерстью животных, пыльцой растений. Для этого рекомендуется регулярно делать влажную уборку и мыть оконную сетку, а в период цветения держаться подальше от потенциальных источников проблем.
Очень важно правильно подобрать стиральный порошок, чтобы он не вызывал ни атопического дерматита, ни контактного.
Как лечат дерматит во время беременности?
Обе формы дерматозов, которыми чаще всего страдают беременные, лечатся практически одними и теми же группами препаратов. Многие женщины прибегают к лечению народными средствами, дабы исключить прием медикаментов, который нежелателен в период беременности. Но такой вид лечения также необходимо проводить только после консультации врача.
После визуального осмотра и установления степени развития заболевания, врач назначает один или комплекс методов консервативного лечения такого поражения:
1.Когда существует риск для здоровья плода — назначается один из антигистаминных препаратов: Супрастин, Лоратадин, Кларитин или их аналоги.
2.Для наружной обработки пораженных участков кожи назначаются противозудные мази, болтушки и крема: Бепантен, Деситин, Лостерин и др.
3.Когда лечение проводится в стационаре, назначаются коркостероидные кремы и мази, а также противоаллергические и сорбентные препараты (Энтеросгель, Фильтрум).
Народные средства против дерматитов беременных
Если женщина относится отрицательно к приему медикаментозных препаратов, то можно использовать в борьбе с дерматозом (не тяжелой стадии) народные рецепты.
Среди них наиболее эффективными считаются:
- компрессы с масляным экстрактом шиповника;
- примочки с соком каланхоэ;
- смешать воду и березовый сок в равных частях и обрабатывать этим составом пораженные участки кожи;
- компресс из отвара коры дуба;
- прикладывание капустного листа;
- отвар бузины или крапивы – 1 ст.л. перед сном.
В период лечения дерматита, женщина в положении должна избегать любых стрессовых ситуаций, переутомлений, недосыпания.
Именно на фоне частых переживаний происходит обострение дерматита, а эффективность его лечения сводится на нет.