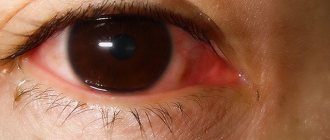
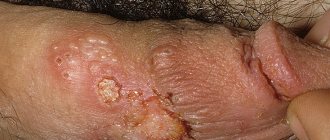
Одно из распространенных кожных неинфекционных заболеваний, которое чаще поражает кожу лица и носит хронический характер, – это розацеа (розовые угри, обычно на лице или носу). Встречается данный кожный недуг в основном у женщин в возрастном диапазоне от 30 до 50 лет. Заболевание имеет характерные признаки, но неясные причины возникновения, что усложняет лечение.
Но опытные врачи медицинского смогут подобрать индивидуальный план лечения и либо полностью избавить пациента от симптомов и косметических дефектов, либо значительно улучшить качество его жизни.
Версии о происхождении болезни
С точки зрения механизмов развития розацеа — это сверхчувствительность сосудов кожи к определенным факторам. В свою очередь среди причин гиперчувствительности называются генетическая предрасположенность и бактерия Helicobacter pylori. До недавнего времени виновником болезни считался подкожный клещ демодекс, однако последние исследования и практика лечения розацеа лазером вместе с фото и до и после доказали, что вышеупомянутый микроорганизм здесь ни причем.
Розацеа (розовые угри) — симптомы и лечение
Механизмы развития заболевания до сих пор изучаются и уточняются[1][9][10], но ключевая роль в патогенезе розацеа сейчас отводится нарушению сосудистого тонуса — ангионеврозу. В частности, в развитии преходящего и стойкого покраснения лица участвует медиатор брадикинин, уровень которого также повышается во время климакса, обусловливая характерные приливы. Такой же эффект можно наблюдать и во время реакции на психоэмоциональные раздражители[15], особенно у людей с неустойчивой психикой и особой склонностью к выраженным вегетативным проявлениям.
При розацеа отмечается выброс и других вазоактивных медиаторов воспаления — гистамина, серотонина и простагландинов.[8]
Некоторые исследования подтверждают, что изменения в микрососудистом русле также активируют особые белки — кателицидины[2], которые воздействуют на клетки внутренней оболочки сосудов (эндотелиоциты), а также могут влиять на местный иммунитет, вызывать воспаление. Отмечается, что у людей с розацеа уровень кателицидинов, а также ферментов-протеаз в коже лица резко повышен.
Чрезмерное ультрафиолетовое облучение[6] также способно изменять тонус сосудов в силу повреждающего воздействия на сосудистую стенку, что приводит к её атонии и повышенной хрупкости. Кроме того, при УФ-облучении происходит деградация волокон дермы, что также делает кожу более уязвимой к воздействию внешних факторов.
Розацеа, спровоцированная приёмом кортикостероидных препаратов местного действия (особенно фторсодержащих), имеет особый механизм развития. Дело в том, что при поверхностном залегании внутрикожных мелких кровеносных сосудов, сеть которых особенно хорошо развита на лице предрасположенных к розацеа людей, кортикостероидные препараты всасываются более интенсивно. Кроме того, их своеобразное “депо” на поверхности кожи образуется в расширенных фолликулярных устьях, через которые они проникают в сальные железы. Длительное применение стероидных препаратов ухудшает бактерицидные свойства кожного покрова, истончает эпидермис, что повышает вероятность проникновения патогенных микроорганизмов в более глубокие слои кожи с последующим развитием воспаления.
Воспалительные процессы при появлении папул и пустул стимулируются также бактерией Bacillus oleronius, которую выделяют клещи рода демодекс.[16] Кроме того, в образовании пустулёзных элементов сыпи и нарушениях со стороны органов зрения нередко задействован эпидермальный стафилококк.
Хроническое воспаление сопровождается функциональной недостаточностью мелких кровеносных и лимфатических сосудов лица, что приводит к развитию отёка (лимфедемы), фиброзным изменениям и утолщениям кожи.
Основные патогенетические звенья розацеа
Дифференциальная диагностика
Для постановки диагноза требуется присутствие стойкой эритемы центральной части лица, которая беспокоит пациента на протяжении не менее 3-х месяцев. Более точное определение подтипа возможно при наличии хотя бы одного из дополнительных симптомов.
Чтобы лечение было назначено верно, врачу требуется дифференцировать розацеа с такими серьезными заболеваниями, как:
- Истинная полицитемия;
- Системные поражения соединительной ткани;
- Карциноидные опухоли;
- Мастоцитоз;
- Розацеаподобный или стероидный дерматит;
- Контактные дерматиты.
Наружная терапия при розацеа на лице
- Лечебные крема и мази: “Бепантен”, “Авен Антиружер”, “Руборил”. В качестве ухода можно применять специальные аптечные линейки. Также популярна лечебная косметика против розацеа от брендов “Биодерма” и “Ля рош позэ”;
- Примочки и компрессы на основе антибиотиков (эритромицин, метронидазол);
- Крема с содержанием азелаиновой кислоты “Скинорен-гель” или “Азелак”. Для хорошего эффекта их нужно наносить на чистую сухую кожу 2-3 раза в сутки. Азелаин быстро сводит симптомы розацеа на нет, однако иногда вызывает аллергические реакции на коже, поэтому крема с азелаиновой кислотой нужно применять крайне осторожно.
- Медицинский препарат “Аскорутин” для укрепления кровеносных сосудов и избавления от их истончения.
- специальные крема “Акридерм” и “Ованте”. Их использование абсолютно безопасно для пациентов даже с тяжелыми проявлениями болезни. “Акридерм” — короткостероидный препарат, средний курс лечения им составляет 2-3 недели.
Особые формы розацеа
Болезнь розовые угри может принимать различные формы. Выделяют:
- Конглобатную розацеа – на месте покраснений возникают разрастания, называемые конглобаты. Причина может быть связана с приемом медикаментов с йодом или бромом в составе;
- Розацеа стероидная – проблема развивается на фоне использования препаратов с гормонами в составе (мази, крема или таблетки). Важно помнить, что процесс лечения протекает очень сложно;
- Молниеносная розацеа – в 90% случаев фиксируется у женщин 30-35 лет. Считается, что основная причина – нарушение гормонального фона или нервное перенапряжение. Если форма фиксируется у женщин старше 50 лет, то связана проблема с менопаузой. Розацеа развивается неожиданно и быстро прогрессирует. Лечение сложное и долгое, эффективность воздействия низкая;
- Отечная форма розацеа – проблема фиксируется в 10% случаев. Характерная особенность – отек в зоне щек, носа, глаз и подбородка, который имеет багровую окраску. Изменения во внешности выражены сильно.
Этап начальная стадия является легкой формой розацеа, тогда как в случае папуло — пустулезной розацеа требуется специальное лечение.
Подробней о данном заболевании вы может узнать из данного видеоролика:
Лечение
Первостепенным для лечения этой патологии является устранение причин, спровоцировавших её появление. Иногда на ранних стадиях этого бывает достаточно для излечивания от болезни.
Местно показано назначение сосудосуживающих и противовоспалительных препаратов. Используются средства с кераторегулирующим и себоцидным эффектом для максимально глубокой очистки пор и удаления ороговевших частиц кожи.
Применяются так же антигистаминные препараты, антибактериальная терапия, антипаразитарные средства. Широко используются физиотерапевтические методы лечение, такие как:
- криотерапия;
- электрокоагуляция;
- лазерное воздействие.
Профилактика
Медицина еще не знает точного метода как вылечить розацеа на лице навсегда. Основная задача – сделать период ремиссии как можно более продолжительным.
Чтобы предотвратить появление розовых угрей следует соблюдать ряд профилактических мер:
- следить за рационом питания;
- использовать косметику для очищения, подходящую по типу кожи;
- применять солнцезащитные средства;
- не подвергать организм температурным перепадам (не посещать бани и сауны, летом закрывать лицо от солнца, зимой защищать от мороза и ветра).
Только базисный уход и продолжительная терапия в комплексе окажут положительный результат при лечении розацеа.
Выводы
Розацеа – распространенное хроническое кожное заболевание с покраснением кожи лица, сначала периодическим, а затем необратимым. Для более тяжелых форм заболевания характерны телеангиэктазии, папулопустулезная сыпь, лимфедема, утолщение кожных покровов. Заболевание часто провоцируют косметика, алкоголь, горячая еда, психологическое напряжение.
Розацеа обычно поражает людей старше 30 лет. Этиопатогенез этого заболевания сложен и состоит из различных факторов: повышенной экспрессии рецепторов TLR2, изменения количества тучных клеток, наличия клещей Demodex, нарушения регуляции сосудов.
Считается, что клещи демодекс активируют рецепторы TLR2.которые способствуют увеличению сериновой протеазы каликреина 5. Каликреин 5 расщепляет кателицидиновый пептид LL-37 на фрагменты с воспалительными свойствами, которые побуждают кератиноциты секретировать IL-8. Таким образом, воспалительные процессы в коже происходят постоянно.
Кроме того, различные стимулы вызывают расширение сосудов из-за увеличения количества тучных клеток и нарушения регуляции сосудов. По этим причинам появляются клинические признаки розацеа.
Для лечения купероза используются различные лекарства, но ни одно из них не излечивает болезнь полностью, но можно сдержать развитие ухудшающих состояние симптомов. В первую очередь рекомендуется избегать провокационных факторов. Болезнь требует местного или системного лечения антибиотиками азелаиновой кислотой в зависимости от тяжести заболевания.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Общие рекомендации по терапии
Врач, наблюдающий больного розацеа, обязательно доводит до его сведения перечень необходимых рекомендаций. Они отличаются в зависимости от степени тяжести состояния пациента, его возрастных особенностей (особенно это касается женщин в климактерическом периоде). Лечебные мероприятия основываются на обеспечении ежедневного адекватного и полноценного ухода за пораженной кожей, имеющего целью восстановление ее защитных функций.
Как уже говорилось выше, важное значение придается определению и исключению сопутствующих факторов, усиливающих тяжесть состояния: травмирующее воздействие погодных условий, употребление острых/горячих блюд и напитков, а также алкоголя, неумеренность в еде, использование раздражающей косметики и пр.
К важным рекомендациям можно отнести применение солнцезащитных препаратов, необходимых для безопасности кожи. Средства должны выбираться с учетом высокой чувствительности пациентов, одновременно иметь достаточный солнцезащитный фактор, не обладать раздражающим воздействием.
Наименьшее раздражение способны вызвать индифферентные составы: диоксид титана или оксид цинка, которые блокируют солнечное излучение за счет физических свойств. При выборе крема с химическими УФ-фильтрами стоит отказаться от составов с лаурилсульфатом натрия, ментолом и камфарой, отдавая предпочтение силиконам — циклометикону либо диметикону. Силиконовые добавки обладают низкой комедогенностью, имеют водоотталкивающие свойства, уменьшают раздражающее воздействие химических УФ-фильтров.
Ежедневный уход за кожей больных допускает применение тонирующих косметических средств, имеющих легкую консистенцию, которые можно наносить от 1 до 2 раз на протяжении дня. Это может быть пудра либо взбалтываемая смесь-флюид. Применение подобных легких косметических средств не способно усугубить протекание болезни и позитивно влияет на общее самочувствие больного.
Как часто встречается розацеа. Каков риск заболеть?
Содержание статьи
В научной литературе об эпидемиологических исследованиях розацеа сказано немного. Согласно исследованию, проведенному в Великобритании, заболеваемость розацеа составляет 1,65 случая на 1000 человек в год.
Исследование, проведенное немецкими учеными, показало, что из 90880 человек более 2% страдали розацеа. У 80% пациентов заболевание диагностируется в возрасте 30 лет.
- У женщин риск развития розацеа увеличивается с 35 лет, а самая высокая заболеваемость наблюдается в возрасте от 61 до 65 лет.
- У мужчин розацеа начинает развиваться позже, в возрасте 50 лет, а наибольшая заболеваемость наблюдается в 76-80 лет.
Исследования показывают, что розацеа чаще встречается у женщин. однако некоторые исследователи не указывают на существенные гендерные различия. В редких случаях заболевание поражает и детей. Розацеа чаще встречается у людей со светлой кожей (типы кожи от I до II), чем у людей с более темной кожей.
Возможные причины появления розацеа на коже
Дерматологи называют нижеперечисленные факторы основополагающими в появлении розацеа:
- Заражение подкожным клещом демодексом. Не со всех случаях, но довольно часто при назначении терапии от демодекоза, проводимой бензилбензоатом, заболевшие излечиваются и от розацеа.
- Внешние раздражители. Например, в результате раздражения слизистой оболочки желудка расширяются сосуды кожи.
- Плохая наследственность. Да, к сожалению, если розацеа было одного из ваших родителей, то велика вероятность того, что данная патология проявится и у вас.
- Нарушения работы пищеварительной системы.
- Психологические проблемы (психосоматика). Доказано, что стрессы и психические нарушения усугубляют проблему розацеа.
- Злоупотребление алкоголем и чрезмерное курение. Употребление различных острых соусов и специй;
- Длительное использование некоторых медицинских средств (например, кортикостероидного крема “Акридерм”).
Наиболее подвержены данной патологии нижеперечисленные группы людей:
- женщины среднего возраста (часто из Скандинавских стран), обладающие светлой и тонкой кожей;
- люди, кожа лица которых подвергается постоянному воздействию горячего и сухого потока воздуха или воды;
- люди с патологиями желудочно-кишечного тракта (гастриты, язва желудка);
- женщины в период после менопаузы.